Texte en attente de traduction - Texte original en allemand
Résumé
1. Situation épidémiologique
1.1. Situation générale
Différentes souches de SARS-CoV-2 circulent en Suisse; parmi celles-ci, la variante Delta (B.1.617.2) est dominante depuis peu. Les paramètres épidémiologiques généraux – nombre de cas, d’hospitalisations, taux d’occupation des unités de soins intensifs, nombre de décès – donnent une vue d’ensemble sans faire la distinction entre les souches individuelles. Jusqu’à fin juin 2021, tous ces indicateurs pointaient vers un recul constant de l’épidémie. Depuis juillet 2021, on relève des éléments indiquant clairement une hausse du nombre de cas qui double à un rythme actuellement hebdomadaire.
1.1. Dynamique
Selon nos estimations basées sur les données actuelles, l’épidémie de SARS-CoV-2, après une phase de décroissance, a repris sa progression au cours des dernières semaines. La moyenne sur sept jours du taux de reproduction dans l’ensemble du pays est de 1,49 (1,32-1,65), ce chiffre reflétant le niveau de circulation du virus enregistré dans la semaine du 03.07. – 09.07.2021[1] .
Les estimations sur une base journalière du taux de reproduction effectif Re pour l’ensemble de la Suisse sont de [2]:
- 1,44 (intervalle de confiance à 95%, IC : 1,3-1,57) sur la base des cas confirmés, au 09.07.2021.
- 1,11 (IC 95%: 0,53-1,91) sur la base des hospitalisations (au 03.07.2021). Pour une comparaison sur la base des cas confirmés, le Re est estimé à 1,61 (IC 95%: 1,39-1,83) pour le même jour.
- 1,19 (IC 95%: 0-5,63) sur la base des décès (au 27.06.2021). Pour une comparaison sur la base des hospitalisations, le Re est estimé à 1,15 (IC 95% : 0,51-2,04) pour le même jour. Sur la base des cas confirmés, le Re est estimé à 1,61 (95% IC: 1,44-1,77) pour le même jour.
Les estimations pourraient être rectifiées en raison des décalages temporels des notifications et des fluctuations dans les données. Nous soulignons que les valeurs Re reflètent le niveau de circulation du virus avec un certain décalage, car un certain laps de temps s’écoule entre l’infection et le résultat du test ou, éventuellement, le décès. Pour les valeurs Re basées sur le nombre de cas, ce délai est d’au moins 10 jours, et jusqu’à 23 jours pour les décès.
En parallèle, nous déterminons les taux de variation des cas confirmés, des hospitalisations et des décès au cours des 14 derniers jours[3]. Le nombre des cas confirmés a augmenté de 76% (IC : 92% à 62%) par semaine, le nombre d’hospitalisations de 19% (IC : 102% à -30%). Les décès sont sporadiques, ce qui ne permet pas de calculer la tendance temporelle. Ces valeurs reflètent l’incidence de l’infection survenue il y a plusieurs semaines.
Notre dashboard permet de suivre la variation des chiffres pour le nombre de cas, d’hospitalisations et de décès, stratifiés par âge[4]. Nous observons des augmentations statistiquement significatives du nombre de cas dans tous les groupes d’âge, sauf chez les 65-74 ans. L’augmentation chez les plus de 75 ans est actuellement la plus forte à 207% (52%-541%) par semaine, mais elle est basée sur un petit nombre de cas et a donc également un large intervalle de confiance. Les taux d’hospitalisation sont inférieurs à 10% pour tous les groupes d’âge, ce qui rend difficile l’estimation d’une tendance temporelle.
1.1.2. Chiffres absolus
Le nombre cumulé de cas confirmés au cours des 14 derniers jours est de 61 pour 100 000 habitants. La positivité est de 1,8% (au 16.07.2021 ; soit le dernier jour pour lequel seules quelques notifications tardives sont attendues).
Le nombre de personnes atteintes de COVID-19 et hospitalisées dans les unités de soins intensifs s’est situé, au cours des 14 derniers jours, entre 21 et 28 [5] (la variation était de -6% (IC : 16% à -23%) par semaine).
Le nombre de décès confirmés en laboratoire au cours des 14 derniers jours s’est situé entre 1 et 1 par jour[6].
1.2. Nouvelles variantes
Depuis la semaine 26, Delta est la variante dominante en Suisse avec une incidence estimée provisoirement à 83% (semaine 27).
En mars 2021, Alpha devenait la variante dominante du virus en Suisse7,8 dont le taux de transmission est environ 50% plus élevé que celui du type naturel [9],[10],[11]. Les vaccins à ARNm utilisés en Suisse sont très efficaces contre Alpha [12],[13],[14].
Les variantes Bêta (B.1.351) et Gamma (P.1) – détectées pour la première fois en Suisse au premier trimestre 2021 – ont été relevées à une fréquence de 0,0% et de 2,3% respectivement sur les 14 derniers jours[15].
Delta, soit la variante décrite à l’origine en Inde et classée comme «variante préoccupante (VOC, pour Variant of concern)» par Public Health England, est désormais la variante dominante en Suisse. Delta avait une fréquence de 32% au cours de la semaine 25, de 66% au cours de la semaine 26 et une fréquence de 83% au cours de la semaine 27 parmi les cas séquencés[16]. En raison des décalages temporels dans l’enregistrement des séquences, ces fréquences peuvent encore changer, notamment au cours de la semaine 27. À partir de cette augmentation de la fréquence du variant Delta, on peut calculer un avantage de transmission de 55-63% par rapport au variant Alpha[17].
Delta est désormais le variant dominant de l’épidémie dans de nombreux pays, dont le Royaume-Uni[18], les États-Unis d’Amérique, la France, l’Allemagne, l’Italie, les Pays-Bas et le Portugal[19]. L’avantage de transmission de Delta par rapport à Alpha a été estimé à 56% (intervalle de confiance de 95%: 34%-81%) dans une étude de l’Université de Warwick incluse dans une prépublication[20]. Selon une prépublication canadienne21 et une étude écossaise[22] , le taux d’hospitalisation lié au variant Delta est accru de 74% -85 % par rapport à Alpha. Selon une prépublication de Public Health England[23] , la protection vaccinale contre le variant Delta est réduite: après l’injection de la première dose de BNT162b2 (le vaccin produit par BioNTech/Pfizer) l’efficacité contre ce variant n’est que d’environ 34% (au lieu de 51% contre le variant Alpha); après l’inoculation de la deuxième dose, l’efficacité est de 88% (au lieu de 93% contre Alpha). Au Royaume-Uni, le nombre de cas est à nouveau en hausse depuis des semaines; avec un certain décalage temporel, le nombre d’admissions à l’hôpital y a également réaugmenté depuis quelques jours[24]. Dans les pays voisins ainsi qu’en Suisse, le renversement de tendance vers une augmentation du nombre de cas a eu lieu pendant la seconde quinzaine de juin. La prédominance du variant Delta ainsi que l’augmentation du nombre de contacts font courir le risque d’une nouvelle augmentation significative du nombre de cas au cours des prochaines semaines en Suisse. Nous prévoyons également une augmentation des hospitalisations dans un avenir proche, qui devrait toucher une plus grande partie des personnes infectées en raison de la couverture vaccinale plus faible en Suisse qu’au Royaume-Uni[25].
1.3. Situation dans les autres pays et risque de propagation rapide
En ce moment, au mois de juillet 2021, les Pays-Bas connaissent une augmentation particulièrement rapide des infections. Le 16.07.2021, le nombre effectif de reproduction a été estimé à 2,91 [26], ce qui correspond à un temps de doublement d’environ 66 heures. Si une épidémie se développait constamment avec un temps de doublement de 66 heures sur trois semaines, le nombre d’infections augmenterait d’un facteur 200 environ (21 jours équivalent à 504 heures ; avec un temps de doublement de 66 heures, cela correspond à 504/66=7,64 doublements ; 7,64 doublements correspondent à un facteur d’augmentation de 2^7,64=199). Cet exemple montre que, même en été et avec une couverture vaccinale importante, les infections par la variante Delta peuvent augmenter très rapidement. La couverture vaccinale aux Pays-Bas est similaire à celle de la Suisse[27].
Eu égard à la possibilité d’une propagation aussi rapide de l’épidémie, il est essentiel de ne pas fonder les décisions uniquement sur l’évolution des hospitalisations. Une augmentation rapide des infections peut également conduire, avec une certaine latence, à une augmentation rapide des hospitalisations. Si la répartition des infections par âge a atteint un équilibre dans la population, un doublement des infections entraîne généralement aussi un doublement des hospitalisations. L’effet de la vaccination est alors toujours visible : en raison de la vaccination, une plus petite proportion d’infections conduit à une hospitalisation – mais le taux d’augmentation des hospitalisations correspond toujours au taux d’augmentation des infections si la répartition par âge des infections est constante. C’est ce que l’on constate au Royaume-Uni, où, au départ, seul le nombre de cas a fortement augmenté, tandis que les hospitalisations et les décès restaient presque constants à un faible niveau. Depuis, le nombre de cas (à partir d’un niveau très élevé), d’hospitalisations et de décès augmente, avec une dynamique comparative de 40 à 50 %, par semaine[28].
En raison du décalage temporel entre l’infection et l’hospitalisation, dans un contexte d’épidémie qui se propage rapidement, les hospitalisations continueront d’augmenter pendant environ 12 jours après une intervention réduisant les infections. Le délai entre l’infection et l’hospitalisation est d’environ 12 jours [29]. Par conséquent, si à un moment donné le nombre d’infections est effectivement jugulé, 12 jours sont nécessaires pour que l’effet de l’intervention ne se répercute sur le nombre d’hospitalisations, qui continueront d’augmenter à un rythme inchangé pendant ce laps de temps. Dans le cas extrême d’un temps de doublement des hospitalisations de 3 jours, cela correspondrait à une augmentation d’un facteur 16 (2^(12/3)=16).
2. Progression de la campagne de vaccination
2.1. Situation en Suisse
Au cours de la semaine 23, 4,06 % de la population suisse avait reçu une première dose de vaccin par ARNm. Depuis, le rythme de la campagne de vaccination a ralenti de 76 %, notamment en ce qui concerne les primo-vaccinations, de sorte qu’en semaine 27, les personnes qui se sont fait injecter la première dose de vaccin représentaient 0,98 % de la population totale [30]. À défaut d’une réaccélération de la vaccination, il faudra attendre le mois de septembre pour que 60 % de la population totale ait reçu une première vaccination, et six semaines de plus pour obtenir une protection vaccinale complète. Les données recueillies en Angleterre montrent que l’effet protecteur d’une seule vaccination par ARNm contre Delta est insuffisant (30-40 %) ; ce n’est qu’après la deuxième dose que l’on obtient un niveau de protection élevé, de l’ordre de 90 %, contre cette variante[31]. En raison de la forte transmissibilité de la variante Delta, un niveau d’immunité de 60% de la population totale en Suisse est loin d’être suffisant pour juguler la quatrième vague pandémique qui se profile à l’horizon. Pour cela, il faudrait que l’immunité de la population soit supérieure à 85 % dans la quasi-totalité du territoire suisse.
Des écarts d’avancement de plus en plus importants entre les cantons apparaissent dans la campagne de vaccination en Suisse : alors que les quatre cantons les plus rapides ont atteint près de 56 % de la population totale qui a reçu la première dose de vaccin au 15 juillet, les six cantons les plus lents n’ont même pas atteint 47 %.
2.2. Comparaison avec d’autres pays
Pour l’ensemble de la Suisse, il en résulte une valeur intermédiaire de 52,4% de la population avec une première vaccination à la mi-juillet, ce qui est sensiblement plus faible que dans les pays voisins (Allemagne 59% ; Autriche 57% ; France 54%) et ceci à un rythme de vaccination hebdomadaire plus lent. L’Italie, l’Espagne et le Royaume-Uni dépassent déjà la barre des 60 %, largement pour certains[32].
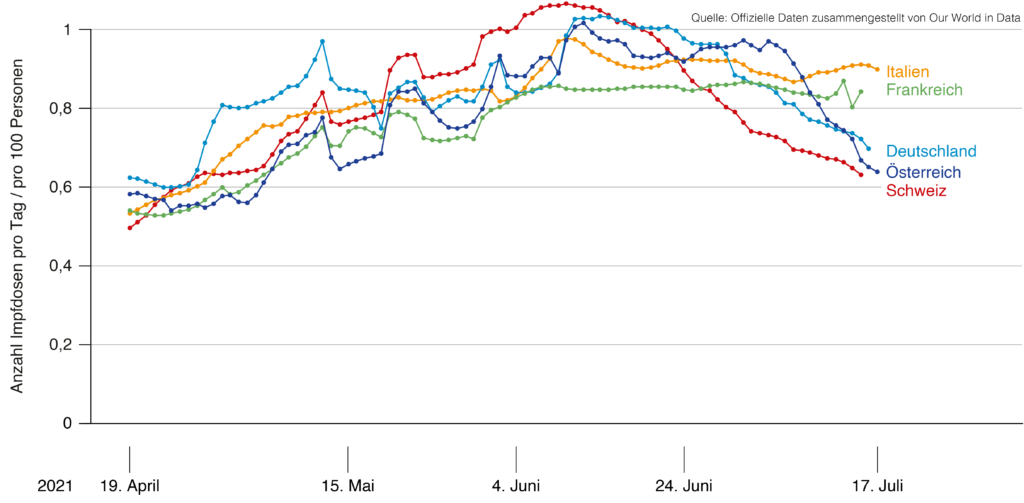
Figure 1 : Nombre de doses de vaccin administrées par jour, pour la Suisse (rouge) et les pays voisins (orange : Italie, vert : France, bleu clair : Allemagne, bleu marine : Autriche), pour 100 personnes, moyenne mobile sur 7 jours. Source : ourworldindata.
Ces écarts dans les campagnes de vaccination peuvent entraîner de grandes disparités dans la proportion de personnes non immunisées. En Suisse, la proportion de personnes de plus de 50 ans qui n’ont pas été vaccinées deux fois est actuellement d’un peu moins de 35% [33]; au Royaume-Uni, cette proportion est d’environ 5%[34], soit environ sept fois moins. Parmi les personnes âgées de 70 ans et plus au Royaume-Uni, environ 2 % d’entre elles seulement n’ont pas été vaccinées deux fois9, ce qui est presque dix fois inférieur à la proportion de personnes qui n’ont pas reçu la double dose de vaccin dans ce groupe d’âge en Suisse. En plus de ceux et celles qui sont vaccinés, une grande partie de ces personnes qui se sont rétablies du COVID sont également immunisées: la proportion de ces personnes tend à être plus élevée au Royaume-Uni qu’en Suisse[35]. En résumé, cela signifie que la proportion de non-immunes en Suisse parmi les personnes âgées de 50 ans et plus – selon le groupe d’âge – est plus de cinq fois supérieure à celle du Royaume-Uni.
Pour d’autres maladies infectieuses, la couverture vaccinale de la Suisse est élevée par rapport aux autres pays européens (figure 2). Ce qui laisse croire que l’écart actuel de couverture vaccinale COVID entre la Suisse et les pays à très haute couverture vaccinale ne suit pas une tendance générale mais qu’elle peut être réduite par des efforts accrus. Par exemple, en Angleterre et en Espagne, deux pays qui ont atteint une couverture vaccinale très élevée, les personnes ayant dépassé un certain âge ont été contactées directement et personnellement par des professionnels locaux des services de santé pour discuter de la vaccination ou leur envoyer une invitation à se faire vacciner.
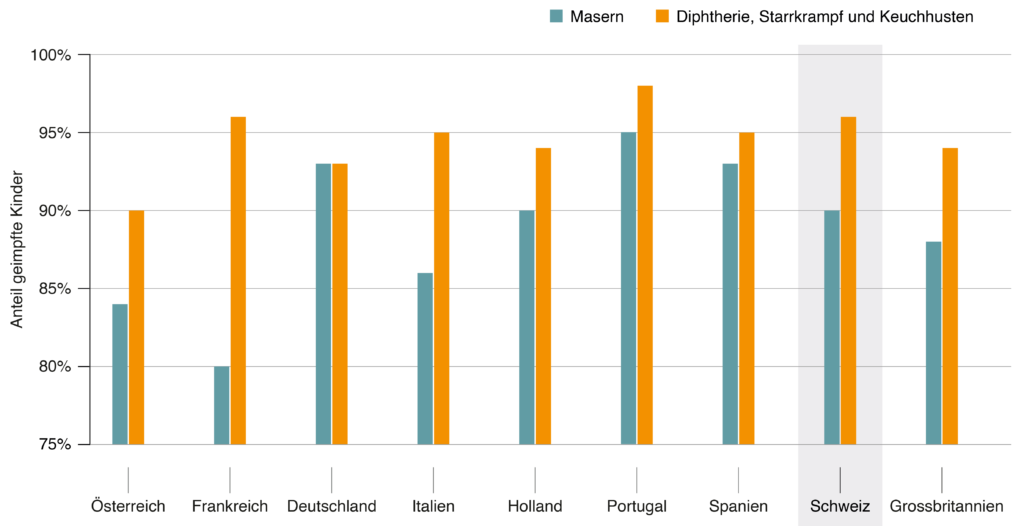
Figure 2: Couverture vaccinale contre la rougeole (bleu) et la diphtérie, le tétanos et la coqueluche (orange) chez les enfants âgés de 12 à 23 mois en Suisse et dans certains pays européens* en 2017. Données provenant de https://ourworldindata.org/vaccination
* Autriche – France – Allemagne – Italie – Hollande – Portugal – Espagne – Suisse – Grande-Bretagne
En Allemagne – pays qui connaît en ce moment une situation analogue en ce qui concerne les nouvelles infections et les vaccinations – une vague plus importante est attendue, selon la modélisation[36]. Cela entraîne également une augmentation des admissions à l’hôpital et de l’occupation des lits de soins intensifs. En outre, l’étude de modélisation montre que les enfants ne peuvent pas être protégés d’une vague d’infection lorsque l’incidence est élevée dans les écoles, et que l’augmentation de l’incidence chez les enfants entraîne simultanément un plus grand nombre de nouvelles infections chez les adultes.
3. Immunité et susceptibilité à la maladie dans différents groupes d’âge
3.1. Vue d’ensemble
À long terme, le SARS-CoV-2 deviendra très probablement endémique. Cela signifie qu’à long terme, la plupart des gens acquerront une immunité contre le SARS-Cov-2, soit en se faisant vacciner, soit en s’infectant. On suppose en outre que cette immunité sera ravivée à plusieurs reprises, par la circulation naturelle du virus, ainsi que, éventuellement et dans le cas de personnes particulièrement à risque, par des vaccinations de rappel. L’immunité acquise par la vaccination présente un certain nombre d’avantages sanitaires et économiques (voir section 3.3.). Dans ce contexte, il est important de prendre en considération le nombre de personnes non immunes de différents groupes d’âge et d’analyser les conséquences lors d’une vaccination de ces personnes, ou en cas d’infection.
Il est essentiel de se demander quelle sera l’incidence de l’évolution épidémiologique future en Suisse sur les différents groupes d’âge. De nombreux facteurs importants diffèrent fortement d’un groupe d’âge à l’autre : les conséquences de l’infection, la fréquence et le type de contact (potentiellement infectieux) avec d’autres personnes, ainsi que la disponibilité des vaccins et le niveau de couverture vaccinale. Dans ce document, nous examinons la situation actuelle – en juillet 2021 – et les perspectives pour quatre groupes d’âge.
La proportion de personnes actuellement non immunisées diffère fortement entre les différents groupes d’âge. Le tableau 1 donne un aperçu du nombre de personnes dans quatre grands groupes d’âge et permet une comparaison entre le nombre de personnes infectées à ce jour et le nombre de personnes actuellement non encore immunisées. Le nombre de personnes actuellement non immunisées donne une idée de la charge de morbidité potentielle actuelle dans chaque groupe d’âge : il s’agit du nombre maximal d’évolutions graves et aiguës de la maladie nécessitant une hospitalisation si toutes les personnes non immunisées de cet âge étaient infectées par le SARS-CoV-2. La charge de morbidité potentielle actuelle ne correspond pas à une prévision du nombre attendu de maladies, mais décrit la limite supérieure de la charge de morbidité pour le cas le plus défavorable où toutes les personnes non immunisées seraient infectées. Elle diminue avec le temps, à mesure que davantage de personnes sont vaccinées ou se rétablissent après une infection par le SARS-CoV-2.
Tableau 1. Personnes non immunisées dans différents groupes d’âge. Tous les chiffres sont arrondis.
a Les personnes actuellement non immunisées sont estimées sur la base du nombre de personnes ayant reçu une ou deux doses de vaccin au 11 juillet 2021, de l’efficacité estimée de la vaccination en termes de mortalité après la première et la deuxième dose, et du nombre estimé de guéris (sur la base des données de séroprévalence).
b Hospitalisation et décès par infection : la plupart des données sont basées sur les infections par les souches de SARS-CoV-2 qui étaient dominantes jusqu’en mars 2021. Pour les infections avec la variante Delta, le risque d’hospitalisation ou de décès est plus élevé (détails dans la section « Situation épidémiologique ») que pour les souches qui étaient dominantes jusqu’en mars 2021. La fourchette des valeurs pour l’ensemble de la tranche d’âge est indiquée.
c Charge de morbidité potentielle actuelle : charge maximale possible de la maladie si toutes les personnes qui ne sont pas actuellement immunisées étaient infectées. Il s’agit donc de la limite supérieure de la charge de morbidité possible avec les souches de virus actuellement connues. Cela ne tient pas compte du fait que le risque d’hospitalisation ou de décès est plus élevé pour les infections par la variante Delta que pour les souches qui étaient dominantes jusqu’en mars 2021 – une particularité qui entraîne une nouvelle augmentation de la charge de morbidité potentielle.
Classe | Nombre de personnes | Infectés | Hospitalisées | Décédées | Actuellement non immunisées a | Hospitalisation par infectionb | Décès par infectionb | Charge de morbidité potentielle actuellec
|
0-19 | 1’700’000 | 450’000 | 490 | 3 | 1’200’000 | 0.06-0.16% | 0-0.001% | environ trois fois plus élevé qu’avant |
20-49 | 3’430’000 | 880’000 | 3’200 | 50 | 1’400’000 | 0.2-0.6% | 0.001-0.1% | environ deux fois plus élevé qu’avant |
50-69 | 2’260’000 | 510’000 | 9’000 | 900 | 590’000 | 1.3-2.5% | 0.07-0.3% | approx. au même niveau qu’avant |
ab 70 | 1’230’000 | 175’000 | 16’300 | 9300 | 190’000 | 6-16% | 1.7-13% | approx. au même niveau qu’avant |
Les estimations présentées dans le tableau 1 sont fondées sur un certain nombre d’hypothèses, également décrites dans notre rapport scientifique du 6 juillet 2021 [37]. Le nombre de personnes infectées par groupe d’âge a été estimé en extrapolant les dernières données de séroprévalence de Genève, sous les hypothèses suivantes : la mortalité par infection à Genève est la même que dans le reste de la Suisse ; la distribution de la population par âge est la même à Genève que dans le reste de la Suisse ; et la répartition des infections dans les différents groupes d’âge est la même à Genève que dans le reste de la Suisse. L’estimation du nombre de personnes non immunisées dans les différents groupes d’âge repose sur les hypothèses suivantes : que la proportion de personnes précédemment infectées ne diffère pas entre les personnes vaccinées et non vaccinées (cette hypothèse est étayée par les données de séroprévalence et de couverture vaccinale de Genève) ; que deux doses de vaccination confèrent une protection complète contre le décès dû au SARS-CoV-2 dans 97 % des cas ; et qu’une dose de vaccination confère une protection complète contre le décès des suites du SARS-CoV-2 dans 67 % des cas. En outre, l’estimation ne tient pas compte du fait que les personnes présentant des facteurs de risque ont été vaccinées en priorité.
Actuellement, en juillet 2021, la charge de morbidité potentielle dans chacun de ces quatre groupes d’âge est égale ou supérieure à la charge totale de morbidité antérieure depuis le début de la pandémie. Cela signifie que dans le pire des cas – si la grande majorité de ces personnes étaient infectées au lieu d’être vaccinées – la charge totale de morbidité due au COVID-19 en Suisse pourrait être aussi importante, voire plus importante, que le total cumulé de la pandémie à ce jour. Ce scénario catastrophe a peu de chances de se produire, car le nombre de personne vaccinées augmentera de plus en plus. Cependant, cette considération montre combien il est important d’augmenter encore la couverture vaccinale. Avec chaque personne vaccinée de plus, la charge de morbidité potentielle est réduite d’autant.
Dans ce qui suit, nous examinons plus en détail les quatre groupes d’âge et soulignons les avantages spécifiques d’une augmentation de la couverture vaccinale pour chaque groupe d’âge.
3.2. Enfants, adolescents et jeunes adultes jusqu’à 19 ans
Parmi les enfants, les adolescents et les jeunes adultes jusqu’à 19 ans, environ 70 % ne sont pas encore immunisés contre le SARS-CoV-2 à la mi-juillet 2021, soit environ 1,2 million de personnes (tableau 1). Environ 25 % des jeunes jusqu’à 20 ans présentent des anticorps en réponse à une infection passée au SARS-CoV-2. Chez les adolescents de 12 ans et plus, l’immunité par la vaccination est un atout supplémentaire : la vaccination par Pfizer/BioNTech est autorisée depuis le 04.06.21, et la proportion de personnes vaccinées au moins une fois dans cette tranche d’âge augmente d’environ 2,5% par semaine [38]. Chez les adolescents, la vaccination est donc un outil efficace pour prévenir les infections à grande échelle et pour réduire les autres mesures visant à freiner la transmission.
Des mesures spécifiques ont été prises dans cette tranche d’âge pour réduire les infections par le SARS-CoV-2. Plus précisément, un certain nombre de mesures de protection ont été prises pour ce qui est de l’enseignement scolaire et de la formation, et elles sont associées à des restrictions. Il importe donc de connaître les avantages et les coûts de telles mesures. Nous nous concentrons ici sur les mesures qui sont spécifiquement adaptées aux enfants et aux jeunes.
3.2.1. Effets négatifs des mesures
Dans la plupart des pays – que ce soit en Europe ou hors de celle-ci – les écoles ont été fermées pendant une partie de la période depuis février 2020, soit à tous les niveaux, soit en distinguant entre les différents degrés scolaires[39]. En Suisse, le déroulement de l’enseignement n’a connu que de faibles restrictions par rapport à d’autres pays. De la mi-mai 2020 à la fin octobre 2020, la Suisse a été l’un des rares pays dans lesquels l’enseignement dans les écoles n’a pas été suspendu, au moins pour certains degrés d’enseignement (seuls le Burkina Faso, le Burundi, la Biélorussie et le Nicaragua ont fermé les écoles dans une mesure comparable à celle de la Suisse pendant cette période [40]). Outre les restrictions affectant l’ensemble des écoles, les mesures de quarantaine et d’isolement entraînent également des interruptions de l’enseignement en classe. L’ampleur de ces interruptions, en plus des règles de quarantaine, dépend largement de l’incidence du SARS-CoV-2 : si l’incidence est faible, moins d’enfants et d’adolescents doivent se tenir à l’écart de l’enseignement en classe en raison de l’isolement et de la quarantaine.
La pandémie et les mesures visant à l’endiguer peuvent avoir divers impacts négatifs sur les enfants et les jeunes. Dans notre rapport scientifique du 5 mai, nous avons décrit les conséquences psychologiques et psychosomatiques associées à la pandémie[41]. Les restrictions à l’enseignement en présentiel – par la fermeture d’écoles ou l’isolement et la quarantaine – ont des conséquences directes sur les progrès de l’apprentissage. Selon une nouvelle étude néerlandaise, avec l’enseignement à distance les élèves ne font que peu ou pas de progrès[42].
Les restrictions appliquées aux activités sportives, musicales et culturelles ainsi que dans les loisirs, notamment pour ce qui touche aux possibilités fortement restreintes de se rencontrer en privé avec des camarades, constituent à leur tour des retombées négatives de ces mesures. Les restrictions des possibilités de développement et de croissance des jeunes causées par la pandémie elle-même et par les mesures prises pour la combattre ont augmenté l’hyperactivité et le comportement agressif chez les enfants en particulier, tandis que chez les adolescents, on a constaté une augmentation des troubles anxieux et des symptômes dépressifs avec des manifestations psychosomatiques[43].
3.2.2. Effets positifs des mesures sur la santé et l’épidémiologie
Les avantages immédiats des mesures de confinement sont une réduction des infections chez les enfants et les adolescents. Quelle est la portée de cette réduction du point de vue des individus et de la santé publique ?
Il faut garder à l’esprit que les enfants (à l’instar du reste de la population) ne peuvent pas être protégés à longue échéance d’un contact avec le SARS-CoV-2 et d’une éventuelle infection. Nous l’avons mentionné plus haut, le SARS-CoV-2 est susceptible de devenir endémique; ainsi, dans le temps, la plupart des gens, et donc aussi les enfants et les jeunes, devront se mesurer à ce virus une fois ou l’autre[44]. La question n’est donc pas de savoir si les enfants (tout comme nous tous) entreront en contact avec le virus, mais plutôt si ce premier contact avec le virus aura lieu avec ou sans préparation immunologique par la vaccination. En outre, grâce aux mesures d’endiguement, nous avons une influence certaine mais limitée sur le moment et la densité d’incidence épidémiologique de ce premier contact dans une population donnée. La protection contre le contact avec le SARS-CoV-2 n’est donc possible que temporairement. Cela soulève la question de savoir quel avantage les enfants et les jeunes – ou la société dans son ensemble – tirent du fait que le moment de ce contact soit retardé par des mesures de protection.
Comme premier avantage possible, citons le fait que cela donne aux enfants et aux adolescents la possibilité d’être vaccinés avant d’être infectés, évitant ainsi les conséquences directes et indirectes de la maladie (voir ci-dessous). Depuis le 04.06.21, un vaccin à ARNm est homologué pour les adolescents dès 12 ans; actuellement (mi-juillet 2021), 2,5 % de jeunes de ce groupe d’âge sont vaccinés chaque semaine. Pour les enfants de moins de 12 ans, aucun vaccin n’a encore été approuvé. Si, par des mesures de protection, un plus grand nombre de jeunes de 12 ans et plus peuvent être vaccinés et si une grande partie des enfants de 12 ans et moins sont protégés de l’infection jusqu’à ce qu’ils aient accès à la vaccination, cela permet à ces personnes d’être immunisées par la vaccination contre l’infection. Vous trouverez ci-dessous une comparaison sommaire des conséquences sanitaires de ces deux types d’immunisation.
Deuxième avantage possible, en réduisant le nombre d’infections chez les enfants, on gagne du temps pour en savoir davantage sur l’évolution de la maladie, les éventuelles atteintes à la santé chez certains des infectés et les nouvelles méthodes de traitement. Cela pourrait signifier que les enfants infectés plus tard peuvent être mieux soutenus médicalement en cas d’entraves à la santé à long terme ou des rares évolutions graves de la maladie.
Un troisième avantage possible des mesures de protection chez les enfants et les adolescents est l’effet de ralentissement de l’épidémie en Suisse, et donc la protection des adultes qui ont un risque disproportionné de maladie grave, d’hospitalisation ou de décès. Depuis l’introduction de la vaccination (en Suisse en décembre 2020), l’importance de cet effet a changé : à présent, les adultes, dans leur grande majorité, peuvent être protégés directement par la vaccination. Cela supprime l’un des arguments précédents en faveur de la mise en place de restrictions chez les enfants et les adolescents pour des raisons épidémiologiques. Comme indiqué ci-dessus, la couverture vaccinale de la population adulte n’est actuellement (à mi-juillet 2021) pas encore suffisamment avancée pour exclure une surcharge du système de santé si l’épidémie devait connaître une forte accélération. Toutefois, cela ne justifie pas (ou plus) les fermetures d’écoles ou d’autres mesures fortement restrictives pour les enfants et les adolescents, puisqu’il est nettement plus efficace de protéger directement le plus grand nombre possible d’adultes par la vaccination, afin de réduire aussi rapidement que possible la charge potentielle de morbidité tout en ralentissant l’épidémie. Les mesures de protection (ou la vaccination) chez les enfants et les adolescents ont un impact limité sur l’évolution de l’épidémie dans la population adulte.
Quelles seraient les mesures de protection appropriées pour protéger les enfants et les adolescents contre l’infection par le SARS-CoV-2 pendant quelques mois sans devoir adopter des restrictions sévères?
Afin de prévenir la propagation des infections chez les enfants et les adolescents dans la période à venir, un certain nombre de mesures peuvent être prises dans les écoles et les établissements d’enseignement. Dans un document daté du 18 janvier 2021, nous avons évalué les avantages et les inconvénients d’un certain nombre de mesures[45]. La première mesure, évidente, et en même temps la plus efficace, consiste à viser une circulation du virus la plus faible possible dans l’ensemble de la population, ce qui ne sera pas réalisable sans un taux de vaccination très élevé de tous les adultes et surtout de toutes les personnes s’occupant d’enfants.
Outre le maintien et la formation constante aux mesures de base telles que garder les distances et se laver régulièrement les mains, des règles claires de comportement en cas de symptômes et après une exposition, y compris des tests ciblés et le traçage des contacts en cas de flambée, sont une condition sine qua non. Pour détecter rapidement et réduire la circulation attendue du SARS-CoV-2 dans cette tranche d’âge, un dépistage régulier et généralisé dans les écoles et les crèches s’est avéré efficace. Les tests PCR salivaires groupés sont particulièrement adaptés à cette fin en raison de leur sensibilité et de leur spécificité importantes, ainsi que de leur acceptation significativement plus élevée – par rapport au dépistage par frottis – par les enfants lorsqu’ils sont réalisés de manière répétitive. Compte tenu de l’évolution exponentielle actuelle de l’épidémie, il convient de démarrer cette opération dès la rentrée scolaire à la fin de l’été, de façon aussi extensive que possible sur l’ensemble du pays, car il faut s’attendre à une forte introduction de divers virus, provenant de Suisse ou de l’étranger.
Les mesures suivantes peuvent être efficaces contre la transmission du virus par aérosol, notamment l’installation de capteurs de CO2 pour mesurer en permanence la qualité de l’air afin de promouvoir la fréquence de ventilation et le port systématique de masques chirurgicaux à l’intérieur. Les systèmes de filtration de l’air pourraient également apporter un avantage supplémentaire, notamment dans les pièces où la ventilation est insuffisantes et/ou qui ont une forte occupation.
Conséquences possibles de l’infection par le SARS-CoV-2 par rapport aux effets secondaires possibles de la vaccination chez les enfants de moins de 12 ans. Dans la discussion au sujet des mesures de protection et lors de la prise de décisions au sujet des recommandations de vaccination pour les jeunes et les enfants (pour lesquels, toutefois, aucune vaccination n’est approuvée à l’heure actuelle), il importe de garder à l’esprit que, le SARS-CoV-2 étant hautement susceptible de devenir endémique, la grande majorité des gens entreront en contact avec le SARS-CoV-2 et seront infectées. Selon l’âge et l’immunisation antérieure, ce premier contact avec le SARS-CoV-2 peut avoir des effets très disparates sur la santé.
Pour illustrer ces points, nous nous baserons sur l’exemple des enfants jusqu’à 12 ans, pour lesquels aucun vaccin n’est approuvé à l’heure actuelle. Environ un million d’enfants jusqu’à l’âge de 12 ans vivent en Suisse. À ce jour, environ 25 % d’entre eux, soit 250 000, ont été infectés par le SARS-CoV-2 au cours de la pandémie. Si la plupart des 750 000 enfants restants sont infectés, on s’attend à ce que la charge de morbidité maximale soit à peu près la suivante, à condition que, contrairement aux adultes, la virulence de la variante Delta ne soit pas sensiblement accrue chez les enfants par rapport au type naturel :
- 1000 à 1100 enfants seront hospitalisés parce qu’infectés par le COVID-19 – ou des suites de cette maladie – et 6 enfants pourraient en mourir.
- 200-300 enfants atteints du syndrome inflammatoire multisystémique pédiatrique (PIMS-TS, [46],[47]).
- 15 000 enfants présentant au moins un symptôme persistant trois mois après l’infection par le SARS-CoV-2, d’après une étude suisse portant sur des enfants âgés de 6 à 16 ans[48].
Lors de la prise de décisions concernant la prévention des infections par la vaccination, il importe d’évaluer scrupuleusement les risques et les avantages: or, pour évaluer les éventuels effets secondaires de la vaccination, il n’est pas approprié de juger à l’aune d’une situation sans vaccination et sans infection. Les effets secondaires de la vaccination doivent être comparés aux conséquences sanitaires d’une infection, qui se produira chez presque tous les enfants au fil du temps, en raison de la très forte transmissibilité du SARS-CoV-2. En raison du manque de données de sécurité pour les vaccins à ARNm chez les enfants de moins de 12 ans, nous utilisons les données pour les 12-15 ans comme une approximation grossière (bien sûr, les données de sécurité dans chaque groupe d’âge et pour chaque vaccin doivent être examinées en détail avant toute approbation) :
- Les effets secondaires temporaires tels que la douleur, la rougeur et le gonflement de la zone de vaccination sont fréquents (10-40%), tout comme la fièvre et les douleurs musculaires, et disparaissent presque toujours après 1-3 jours. Ils peuvent être perçus individuellement comme des troubles graves et sévères, mais d’un point de vue médical, ils sont presque toujours jugés inoffensifs.
- Anaphylaxie: la fréquence des réactions anaphylactiques aux vaccins à ARNm chez les enfants et les adolescents devrait être similaire à celle des adultes. En d’autres termes, de 0,25 à 1 réaction anaphylactique est à prévoir toute les 100 000 doses de vaccin, soit 5 à 20 enfants affectés si tous les enfants (= 1 000 000) étaient vaccinés deux fois [49].
- Myocardite: chez les adolescents et les jeunes adultes, un lien entre la vaccination par ARNm et la survenue d’une myocardite a été établi. Cette réaction touche principalement les hommes et les garçons dans les quelques jours qui suivent la deuxième dose de vaccin. L’incidence est estimée à 0,4/100 000 premières doses et 1,2/100 000 secondes doses avec un maximum de 3,2 cas pour 100 000 secondes doses chez les jeunes hommes[50]. Un total de 20 cas de myocardite serait attendu avec une couverture vaccinale complète de tous les enfants, si cet effet secondaire devait également se produire avec une fréquence comparable chez les enfants de moins de 12 ans. Jusqu’à présent, aucun cas n’a été décrit pour lequel la fonction cardiaque ne s’est pas rétablie avec le temps.
- D’autres effets secondaires sont possibles, mais ne pourront être classés en termes de fréquence et de gravité que lorsque les résultats de l’étude seront disponibles pour la tranche d’âge correspondante et le vaccin respectif.
3.3. Adultes entre 20 et 49 ans
Parmi les adultes âgés de 20 à 49 ans, environ 46 % ne sont actuellement pas immunisés contre le SARS-CoV-2. Cela représente environ 1,5 million de personnes, soit presque deux fois plus que le nombre total de personnes infectées par le SARS-CoV-2 dans cette tranche d’âge jusqu’à présent.
Dans cette tranche d’âge, la probabilité d’une hospitalisation après une infection varie de 0,2 % (pour les 20-30 ans) à environ 0,6 % (pour les 40-49 ans). La probabilité de décès varie de 0,001 % (pour les 20-30 ans) à environ 0,01 % (pour les 40-49 ans ; [51]). Ces estimations tiennent compte du nombre de cas d’infections non reconnues et qui ne sont donc pas annoncées: les hospitalisations et les décès dans chaque groupe d’âge ne sont pas représentés par rapport aux cas confirmés, mais par rapport à l’estimation du nombre total d’infections dans ce groupe d’âge, y compris les infections qui n’ont jamais été détectées et signalées.
Toutefois, ces chiffres sous-estiment considérablement la probabilité d’une maladie grave entraînant une hospitalisation ou un décès, car ils reflètent la dangerosité et la virulence du virus initial de l’automne 2020. Déjà avec la variante Alpha, ce groupe d’âge a connu, au printemps 2021, environ 50% d’hospitalisations en plus. Selon une nouvelle étude canadienne, ave la virulence de Delta, les taux d’hospitalisation et de décès des personnes non vaccinées de ces catégories d’âge après infection par cette variante soient au moins deux fois plus élevés par rapport au virus initial, qui a provoqué la forte deuxième vague épidémique en Suisse à l’automne/hiver 2020/2021[52]. Ces données sur la virulence accrue de Delta sont étayées par des analyses effectuées en Écosse, qui montrent un risque d’hospitalisation deux fois plus élevé après une infection par la variante Delta qu’après une infection par la variante Alpha[53].
Dans ce groupe d’âge, il existe également un risque important d’altérations de la santé à plus long terme (ce que l’on nomme également COVID long) : selon une étude publiée récemment, 10 à 20 % des jeunes adultes âgés de 16 à 30 ans présentent encore, six mois après une infection, des troubles de la concentration et de la mémoire ainsi qu’une fatigue persistante [54].
L’augmentation de la couverture vaccinale dans cette tranche d’âge a donc plusieurs conséquences positives : elle entraîne une réduction globale des hospitalisations et des rares décès, notamment chez les personnes présentant des facteurs de risque courants, tels que l’obésité (IMC >30) ou la grossesse, et réduit la survenue d’atteintes à la santé à plus long terme. Ce sont surtout ces dernières qui sont fréquentes dans cette tranche d’âge. Elles n’affectent pas seulement les personnes directement concernées, mais peuvent également avoir un impact significatif sur les processus sociaux et économiques sous la forme d’une absence au travail ou à d’autres activités sociales.
Comparaison économique de l’absentéisme au travail dû aux effets secondaires de la vaccination ou à l’infection naturelle par le SARS-CoV-2. De nombreuses personnes qui se font vacciner présentent des effets secondaires légers et sont temporairement incapables de travailler. Ces effets secondaires entraînent donc également des dommages économiques. Comment comparer l’absentéisme dû aux effets secondaires avec l’absentéisme dû à la maladie ? Malheureusement, il n’y a pas d’informations très précises sur ces questions. Il faudrait savoir, par exemple, combien de personnes souffrent réellement des effets secondaires de la vaccination, pendant combien de temps, et si elles ne peuvent pas travailler du tout ou si elles ne sont « que » partiellement affectées. Nous n’avons pas connaissance de données fiables sur ces aspects. Néanmoins, à ce stade nous pouvons faire quelques simples calculs rétrospectifs et considérations.
Le produit intérieur brut (nominal) (2019) s’élève à 727 milliards de francs. Il a été généré, en 2019, par 5,1 millions de personnes actives occupées. Ainsi, si une personne active occupée ne peut pas travailler pendant un jour à cause d’un effet secondaire de la vaccination – et que ce travail n’est pas rattrapé lors d’un creux d’activité – cela réduit le PIB suisse de 390 CHF (le PIB moyen par personne active occupée et par jour). La remarque entre les tirets est importante – car dans la pratique, on est souvent en mesure de compenser un jour de travail manqué, donc cet effet moyen est probablement (significativement) plus faible.
Combien de travail est perdu en raison des effets secondaires de la vaccination, et combien de travail serait perdu si ces personnes n’étaient pas vaccinées, et éventuellement immunisées par une infection ? Au total, environ 4,75 millions de personnes vivent et travaillent en Suisse, dont – sur la base du tableau 1 – probablement environ 2,7 millions ne sont pas immunisées actuellement. La question se résume maintenant à savoir combien de jours de travail sont perdus en raison de la vaccination, ou de l’immunisation naturelle. Nous pouvons imaginer deux scénarios extrêmes. Dans le premier cas, tous les membres de cette cohorte seraient vaccinés. Si chacun d’entre eux devait manquer une journée de travail moyenne d’une valeur de 390 francs suisses en raison de la vaccination et de ses effets secondaires, cela représenterait une perte de valeur d’un peu plus d’un milliard de CHF.
Dans le second cas, tout le monde serait immunisé par une infection. Selon une méta-analyse[55] , environ 30 % des infections par le SARS-CoV-2 restent asymptomatiques tout au long de l’infection. Si l’on suppose qu’un cas symptomatique met en moyenne 7 jours à se rétablir (ou qu’il est en isolement pendant 7 jours sans travail), et qu’une telle journée est évaluée à 390 CHF, cela représenterait une perte de valeur économique d’environ 5,2 milliards de francs suisses, soit plusieurs fois la valeur économique perdue en raison des effets secondaires de la vaccination.
Il convient de noter que seule la valeur économique pure due à la perte de travail est prise en compte ici. Les coûts du secteur de la santé, les coûts de vaccination et les autres coûts sociaux ne sont pas inclus dans ce calcul. Il ne tient pas compte non plus des coûts associés au COVID long. En outre, les absences plus courtes et planifiables (dues aux vaccinations) sont probablement plus faciles à compenser pour une entreprise que les absences imprévues plus longues (liées aux infections). Les infections impliquent également des absences d’autres collègues pour cause de quarantaine, qui ne sont pas prises en compte dans ces considérations.
Ainsi il paraît évident combien une couverture vaccinale rapide et complète reste très avantageuse sur le plan économique.
3.4. Adultes entre 50 et 69 ans
Parmi les adultes âgés de 50 à 69 ans, environ 28% ne sont actuellement pas immunisés contre le SARS-CoV-2. Cela représente environ 650’000 de personnes, soit presque deux fois plus que le nombre total de personnes infectées par le SARS-CoV-2 dans cette tranche d’âge jusqu’à ce jour.
Dans cette tranche d’âge, la probabilité d’une hospitalisation après une infection varie de 1,3% (pour les 50-59 ans) à environ 2,5% (pour les 60-69 ans). La probabilité de décès varie de 0,07% (pour les 50-59 ans) à environ 0,3% (pour les 60-69 ans ; [56]). Ces valeurs en pourcentage sont liées au nombre total d’infections dans cette tranche d’âge, y compris le nombre de cas non signalés. Ces chiffres sous-estiment également la probabilité de tomber gravement malade et de devoir être hospitalisés, voire de décéder, ainsi que la nécessité d’un traitement dans une unité de soins intensifs, en raison de la virulence de la variante Delta, désormais dominante, qui est décrite comme étant nettement plus élevée. Selon l’étude canadienne susmentionnée, le risque de traitement en soins intensifs après une infection par Delta est plus de trois fois supérieur à celui d’une infection par le virus de la deuxième vague épidémique[57]. Ceci est particulièrement significatif car, au printemps 2021, avec l’arrivée de la variante Alpha et la priorisation de la vaccination en fonction de l’âge, les 50-69 ans étaient déjà de loin les plus grands contributeurs à la charge comparativement élevée des unités de soins intensifs. Selon une analyse non encore publiée du registre RISC-19-ICU de la Société suisse de médecine intensive, l’âge médian des patients nécessitant des soins intensifs lors de la troisième vague pandémique était de 62 ans (intervalle interquartile / IQR : 54-68 ans). Les patientes et les patients étaient donc plus jeunes d’au moins 5 ans qu’auparavant et moins de 15 % des patientes et des patients avaient plus de 70 ans (Hilty et coll., accepté pour publication). Bien que plus de 70% des personnes âgées de 50 à 69 ans soient vaccinées, la virulence plus élevée de Delta pourrait largement annuler l’effet de ce taux de vaccination en termes de nécessité de traitement dans une unité de soins intensifs. Avec une forte augmentation des infections par la variante Delta dans ce groupe d’âge, il faut s’attendre à une charge élevée dans les unités de soins intensifs.
Les personnes âgées de 50 à 69 ans infectées par le SARS-CoV-2 peuvent également être touchées par le COVID long: un lien direct a été identifié entre la gravité de l’infection aiguë par le SARS-CoV-2 et la fréquence, la durée et le nombre de symptômes débilitants qu’entraîne le COVID long: plus la phase aiguë de la maladie due au COVID-19 est grave, plus les troubles de santé à long terme correspondants sont fréquents[58]. Comme la gravité du COVID-19 aigu dépend clairement de l’âge, les personnes âgées de 50 à 69 ans peuvent également être plus fortement touchées en cas de COVID long.
L’augmentation rapide de la couverture vaccinale dans la tranche d’âge 50-69 ans est une priorité absolue si l’on veut protéger le système de santé de la surcharge liée à la quatrième vague actuellement en cours. Les 650 000 personnes non vaccinées dans cette tranche d’âge présentent actuellement le risque le plus élevé d’une charge excessive pour les hôpitaux et les unités de soins intensifs, si un grand nombre de ces personnes sont infectées en peu de temps.
3.5. Adultes à partir de 70 ans
Parmi les adultes de 70 ans et plus, environ 16% ne sont actuellement pas immunisés contre le SARS-CoV-2. Cela représente environ 200’000 de personnes, soit presque deux fois plus que le nombre total de personnes infectées par le SARS-CoV-2 dans cette tranche d’âge jusqu’à ce jour.
Dans cette tranche d’âge, la probabilité d’une hospitalisation après une infection varie de 6% (pour les 70-79 ans) à environ 16% (pour les 80 ans et plus). La probabilité de décès varie de 2% (pour les 70-79 ans) à environ 13% (pour les 80 ans et plus). Ces estimations tiennent également compte du nombre de cas non déclarés et sont très probablement des sous-estimations importantes dues à la virulence accrue du Delta[59]. Les personnes âgées de 70 à 79 ans non vaccinées et ne présentant pas d’affections préexistantes graves peuvent également contribuer à la charge des unités de soins intensifs (USI), mais elles ne devraient pas être un facteur décisif pour tout problème de capacité en raison de leur proportion plus faible (<15% de l’ensemble des patientes et des patients en USI lors de la troisième vague) et de la couverture vaccinale plus élevée. Les personnes de plus de 80 ans – en raison du très mauvais pronostic avec une mortalité à brève échéance de >60% – ne sont traités que dans la minorité des cas en soins intensifs pour le COVID-19 (Hilty et coll., accepté pour publication).
Il est possible qu’une proportion significative de ces personnes âgées de plus de 70 ans non vaccinées, en particulier dans les maisons de retraite et de soins, ait décidé, avec des personnes de confiance et dans le cadre d’un mandat pour cause d’inaptitude, qu’elles ne souhaitent plus être hospitalisées en cas d’infection aiguë par le SARS-CoV-2. Cependant, nous ne disposons pas de données systématiquement collectées à ce sujet. Si de nombreuses personnes âgées non vaccinées sont infectées par le SARS-CoV-2 en quelques mois, on peut s’attendre à une augmentation significative des décès associés au COVID.
Une nouvelle augmentation de la couverture vaccinale dans la tranche d’âge des plus de 70 ans est particulièrement pertinente pour obtenir une réduction des hospitalisations et des décès.
4. Risque de flambées épidémiques majeures lors des manifestations TGV chez les personnes non immunisées
Si un grand nombre de personnes dont les résultats des tests sont négatifs sont admises à une manifestation accueillant les personnes «testées avec résultat négatif, guéries et vaccinées (TGV)» la probabilité d’une épidémie majeure lors d’un tel événement est importante. Cela s’explique par le fait que des personnes peuvent être infectieuses bien qu’elles soient totalement vaccinées, guéries ou que leur test ait donné un résultat négatif. Le virus de cette personne infectieuse peut alors éventuellement se propager rapidement parmi les personnes testées négatives lors des grandes manifestations limitées aux groupes TGV. Voici quelques explications à ce sujet.
Des manifestations de grande ampleur avec de nombreuses personnes non immunes (c’est-à-dire des personnes non complètement vaccinées ou n’ayant jamais été infectées) peuvent entraîner des épidémies majeures malgré les restrictions TGV. Lors des grands événements TGV, les personnes infectieuses participent avec une probabilité considérable et, selon l’incidence, croissante (voir section suivante). En raison du taux de vaccination (encore) faible lors des grandes manifestations TGV rassemblant un grand nombre de jeunes, de nombreux de participants non immunisés et donc infectieux sont admis sur présentation d’un résultat de test négatif. Une seule personne infectieuse peut alors provoquer une importante flambée épidémique parmi de nombreuses personnes non immunes. Le risque de transmission et donc d’apparition d’un foyer important est particulièrement élevé lors d’événements se déroulant dans des locaux fermés avec une capacité de ventilation insuffisante, des contacts étroits prolongés, des bains de foule et des vociférations. Dans ces conditions, il est possible que même des personnes ayant une faible charge virale puissent déclencher des épidémies majeures. En outre, le variant Delta étant plus contagieux que les variants circulant précédemment[60] , une flambée majeure pourrait, à plus forte raison, être déclenchée par celui-ci. C’est en effet ce qui a été observé lors d’un événement testés-guéris-vaccinés qui a récemment eu lieu à Utrecht, où les concerts avaient pourtant eu lieu en plein air[61].
La prévalence des contagieux de moins de 18-34 ans est huit fois plus importante qu’au moment des dernières levées des restrictions, le 26.6.2021. Chez les 18-34 ans, le nombre de nouvelles infections a triplé en 10 jours à la fin du mois de juin. Actuellement, environ 300 cas sont confirmés quotidiennement dans cette tranche d’âge (moyenne sur 7 jours au 17.07.2021). Nous estimons qu’une seule une infection sur trois approximativement est confirmée, que les personnes infectées peuvent transmettre le virus pendant 7,1 jours [62] et que 40 % des personnes de ce groupe d’âge sont soit totalement vaccinées, soit guéries (tableau 1 et [63]). Ainsi, nous estimons qu’environ 1 million des 1,677 million de personnes de ce groupe d’âge n’a pas encore d’immunité, et que 6 368 d’entre elles sont actuellement infectieuses. Cela équivaut à une prévalence ponctuelle des infections d’environ 633 pour 100 000 chez les 18-34 ans (contre 78 pour 100 000 au 26.06.2021). La prévalence est très probablement encore plus élevée, car les données complètes ne sont disponibles que jusqu’au 17.7.2021, et le nombre de nouvelles infections continue d’augmenter.
Lors des grandes manifestations TGV, il est fort probable que des personnes infectieuses soient présentes. Tout d’abord, en raison de la faible sensibilité des tests antigéniques, les personnes ayant subi un test négatif peuvent malgré tout être positives et infectieuses. Pour ce faire, nous effectuons un calcul simple : nous supposons que les tests antigéniques ont une sensibilité de 60 % lors du dépistage des personnes asymptomatiques, et que lors d’un événement TGV réunissant 1 000 personnes de la tranche d’âge 18-34 ans, environ 600 personnes non immunisées contre le SARS-CoV-2 sont admises avec un test négatif (comme ci-dessus, nous supposons que 40 % sont totalement vaccinées ou guéries), et que les participants aux événements TGV sont un groupe aléatoire de personnes âgées de 18 à 34 ans. Ainsi, la probabilité qu’au moins une personne infectieuse soit présente peut être estimée à environ 78%. Ce qui signifie que plus de 3 sur 4 de ces événements TGV comprennent des personnes infectieuses. Cette probabilité a très fortement augmenté depuis le 26.6.2021 (20,44%) et était déjà de 50% le 7.7.2021 (figure 3, tableau 2). Lors d’événements présentant un risque accru de transmission (locaux fermés avec une capacité de ventilation insuffisante, où il y a des contacts étroits, des bains de foule et des vociférations), une telle infection peut conduire à une flambée. Même en supposant que seules les personnes ayant une charge virale élevée peuvent déclencher une flambée majeure (pour ces personnes, nous supposons une sensibilité plus élevée du test antigénique de 80 %), la probabilité qu’au moins une personne infectieuse soit présente lors d’un tel événement est déjà supérieure à 50 % (figure 3, tableau 2). En outre, la figure 3 montre la probabilité qu’au moins une personne infectieuse soit présente lorsqu’aucun test n’est effectué ou lorsque seuls les tests PCR sont utilisés. La ligne des tests PCR est une sous-estimation des probabilités : alors que la sensibilité dans des conditions de laboratoire est de 98-99%, la sensibilité pour les écouvillons cliniques provenant d’individus symptomatiques dans les 5 jours de charge virale maximale n’est que de 85-95% (les pourcentages dans des conditions de laboratoire ne sont pas atteints car certains écouvillons contiennent trop peu de virus). Les personnes testées sont asymptomatiques, ce qui réduit encore la sensibilité[64].
Deuxièmement, des données de Singapour montrent que des personnes vaccinées peuvent être infectées et infecter d’autres personnes[65]. Les personnes rétablies peuvent également être réinfectées et transmettre le virus. Avec ces deux sources supplémentaires de transmission, la probabilité qu’une personne soit infectée lors d’un événement TGV est plus élevée que les chiffres indiqués dans la figure 3.
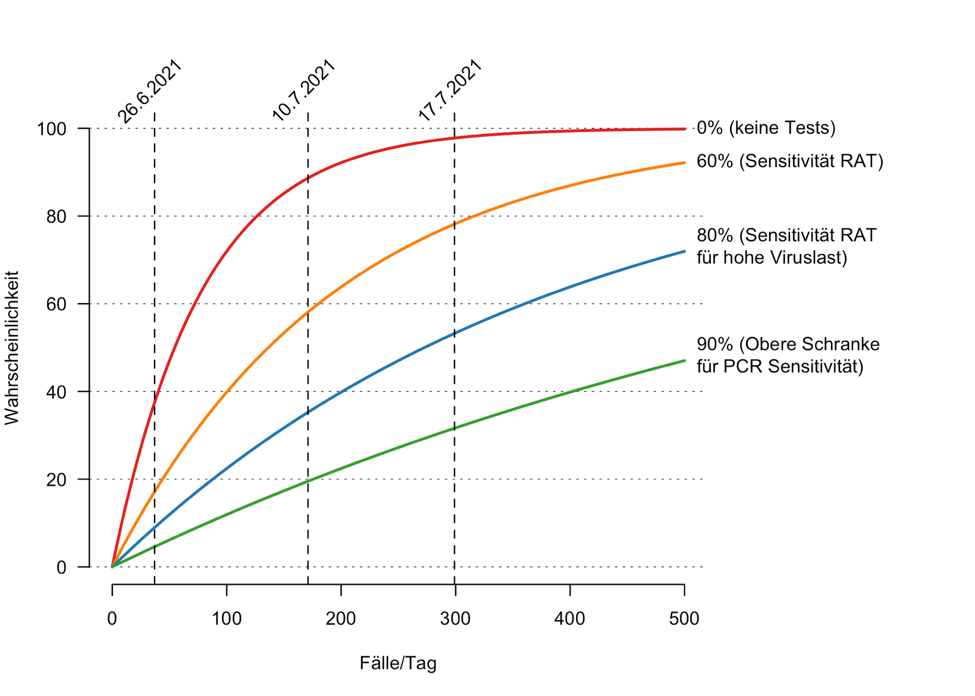
Figure 3 : Probabilité qu’au moins une personne infectieuse participe à une manifestation TGV avec 1000 personnes de 18 à 34 ans (axe des ordonnées) en fonction du nombre de cas positifs (axe des abscisses) pour différentes sensibilités du test. Les lignes verticales en pointillés indiquent le nombre de cas confirmés (moyenne sur 7 jours) le 26.06.2021 (date de l’assouplissement des mesures), le 10.07.2021 et le 17.07.2021 (dernier jour où les données sont complètes). Nous supposons ici qu’aucune des personnes vaccinées et guéries n’est infectieuse.
En rouge : 0% (pas de test). Orange : 60% (sensibilité du RAT). Bleu : 80% (sensibilité du RAT pour charge virale élevée). Vert : 90% (limite supérieure de sensibilité PCR).
|
| Sensibilité du test | |||
| Cas signalés/jour (moyenne sur 7 jours) | 0% | 60% | 80% | 90% |
26 juin | 37 | 37.51 | 17.14 | 8.97 | 4.59 |
10 juill. | 171 | 88.65 | 58.08 | 35.24 | 19.53 |
17 juill. | 299 | 97.78 | 78.15 | 53.23 | 31.61 |
Tableau 2: Probabilité qu’au moins une personne infectieuse assiste à un événement TGV avec 1000 personnes âgées de 18 à 34 ans pour différentes sensibilités de test à trois moments (levée des restrictions au 26.6.2021). Le chiffre en gras indique la probabilité dérivée des hypothèses les plus réalistes. Toutefois, ce chiffre est encore sous-estimé, car les calculs supposent qu’aucune des personnes vaccinées et guéries n’est infectieuse. (RAT – Rapid Antigen Test).
5. Nouvelles Policy Briefs de la ncs-tf
Mesures aux frontières pour limiter la propagation du SARS-CoV-2[66]
Nous actualisons la policy brief sur les mesures aux frontières pour contrôler la propagation de cas importés de SARS-CoV-2 et l’adaptons à deux nouveaux éléments: les vaccins et l’émergence de variants préoccupants qui se transmettent plus facilement. Nous suggérons des facteurs à prendre en compte pour définir les profils de risque des pays ainsi que des mesures à prendre pour gérer les voyageurs.
Liens:
[1]https://sciencetaskforce.ch/fr/taux-de-reproduction/ et https://ibz-shiny.ethz.ch/covid-19-re-international/: Les estimations de Re au cours des derniers jours peuvent être sujettes à de légères fluctuations, lesquelles se produisent en particulier dans les petites régions, lors de changements survenant dans la dynamique, ou lorsque le nombre de cas est faible.
[2] https://sciencetaskforce.ch/fr/taux-de-reproduction/ et https://ibz-shiny.ethz.ch/covid-19-re-international/: Les estimations de Re au cours des derniers jours peuvent être sujettes à de légères fluctuations, lesquelles se produisent en particulier dans les petites régions, lors de changements survenant dans la dynamique, ou lorsque le nombre de cas est faible.
[3] https://ibz-shiny.ethz.ch/covidDashboard/trends: Les nombres de cas confirmés et d’hospitalisations/décès des 3 et 5 derniers jours respectivement ne sont pas pris en compte en raison des décalages temporels de notification.
[4] https://ibz-shiny.ethz.ch/covidDashboard/, Dashboard Time Series
[6] https://www.covid19.admin.ch
[7] https://cevo-public.github.io/Quantification-of-the-spread-of-a-SARS-CoV-2-variant/
[8] https://ispmbern.github.io/covid-19/variants/
[9] https://sciencetaskforce.ch/fr/rapport-scientifique-9-janvier-2021/
[10] https://www.medrxiv.org/content/10.1101/2021.03.05.21252520v2
[11] https://ispmbern.github.io/covid-19/variants/
[12] https://sciencetaskforce.ch/fr/rapport-scientifique-7-avril-2021/
[13] https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(21)00947-8/fulltext
[14] https://www.nejm.org/doi/pdf/10.1056/NEJMc2102179?articleTools=true
[15] https://cov-spectrum.ethz.ch/
[16] https://cov-spectrum.ethz.ch/
[17] https://cov-spectrum.ethz.ch/
[18] https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/994761/18_June_2021_Risk_assessment_for_SARS-CoV-2_variant_DELTA.pdf
[19] https://cov-spectrum.ethz.ch/
[20] https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/993358/s1288_Warwick_RoadMap_Step_4.pdf
[21] https://doi.org/10.1101/2021.07.05.21260050
[22] https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(21)01358-1/fulltext
[23] https://khub.net/documents/135939561/430986542/Effectiveness+of+COVID-19+vaccines+against+the+B.1.617.2+variant.pdf/204c11a4-e02e-11f2-db19-b3664107ac42
[24] https://coronavirus.data.gov.uk/details/healthcare
[25] https://sciencetaskforce.ch/fr/rapport-scientifique-6-juillet-2021/
[26] https://coronadashboard.government.nl/landelijk/reproductiegetal
[27] https://ourworldindata.org/covid-vaccinations
[28] https://coronavirus.data.gov.uk
[29] https://www.nejm.org/doi/full/10.1056/NEJMcp2009575
[31] https://khub.net/documents/135939561/430986542/Effectiveness+of+COVID-19+vaccines+against+the+B.1.617.2+variant.pdf/204c11a4-e02e-11f2-db19-b3664107ac42
[32] https://ourworldindata.org/covid-vaccinations
[33] https://www.covid19.admin.ch/fr/vaccination/persons
[34] https://www.ons.gov.uk/peoplepopulationandcommunity/healthandsocialcare/conditionsanddiseases/bulletins/coronaviruscovid19infectionsurveyantibodyandvaccinationdatafortheuk/latest#percentage-of-adults-testing-positive-for-covid-19-antibodies-and-percentage-of-adults-vaccinated-against-covid-19-by-grouped-age-in-england-wales-northern-ireland-and-scotland
[35] https://www.ons.gov.uk/peoplepopulationandcommunity/healthandsocialcare/conditionsanddiseases/articles/coronaviruscovid19latestinsights/antibodies
[36] https://depositonce.tu-berlin.de/handle/11303/13423
[37] https://sciencetaskforce.ch/fr/rapport-scientifique-6-juillet-2021//
[38]https://www.covid19.admin.ch/fr/vaccination/doses
[39] https://ourworldindata.org/grapher/school-closures-covid
[40] https://ourworldindata.org/grapher/school-closures-covid
[41] https://sciencetaskforce.ch/fr/rapport-scientifique-5-mai-2021/
[42] https://www.pnas.org/content/118/17/e2022376118
[43] https://sciencetaskforce.ch/fr/rapport-scientifique-5-mai-2021/
[44] https://www.nature.com/articles/d41586-021-00396-2
[45] https://sciencetaskforce.ch/wp-content/uploads/2021/01/MeasuresInSchools20Jan21-FR.pdf
[46] https://sciencetaskforce.ch/fr/policy-brief/lignes-directrices-pour-le-diagnostic-et-le-traitement-du-syndrome-inflammatoire-multisystemique-pediatrique-pims-ts/
[47] https://jamanetwork.com/journals/jamanetworkopen/fullarticle/2780861
[48] https://jamanetwork.com/journals/jama/fullarticle/2782164
[49] https://www.swissmedic.ch/swissmedic/fr/home/news/coronavirus-covid-19/covid-19-allergische-reaktionen-anaphylaxien.html
[50] https://www.cdc.gov/vaccines/acip/meetings/downloads/slides-2021-06/04-COVID-Lee-508.pdf
[51] https://sciencetaskforce.ch/fr/rapport-scientifique-6-juillet-2021/
[52] https://www.medrxiv.org/content/10.1101/2021.07.05.21260050v1.full
[53] https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(21)01358-1/fulltext
[54] https://www.nature.com/articles/s41591-021-01433-3
[55] https://journals.plos.org/plosmedicine/article?id=10.1371/journal.pmed.1003346
[56] https://sciencetaskforce.ch/fr/rapport-scientifique-6-juillet-2021/
[57] https://www.medrxiv.org/content/10.1101/2021.07.05.21260050v1.full
[58] https://evidence.nihr.ac.uk/themedreview/living-with-covid19-second-review/
[59] https://www.medrxiv.org/content/10.1101/2021.07.05.21260050v1.full
[60] https://www.gov.uk/government/publications/university-of-warwick-road-map-scenarios-and-sensitivity-step-4-9-june-2021
[61] https://www.tagesanzeiger.ch/1000-menschen-bei-festival-angesteckt-wegen-des-schutzkonzepts-770938794694
[62] https://elifesciences.org/articles/63704/figures#fig1s1Figure 1C
[63] https://www.covid19.admin.ch/fr/vaccination/persons
[64] https://www.acpjournals.org/doi/10.7326/m20-1495
[65] https://www.nytimes.com/2021/05/14/world/asia/singapore-covid-restrictions.html
[66] tbd
