Download PDF
Dieser Lagebericht konzentriert sich auf:
- die aktuelle Situation des Gesundheitswesens in der Schweiz;
- Faktoren, die die Einhaltung und Befolgung der derzeit geltenden Massnahmen
beeinflussen; - im Gesundheitssystem erforderliche Vorbereitungen und Massnahmen;
- den möglichen Zeitpunkt, an dem klar wird, ob die Massnahmen zur Eindämmung der
Epidemie wirken.
1. Allgemeiner Überblick über die Situation; Prognosen darüber, wann Kapazitätsgrenzen im Gesundheitssystem erreicht werden dürften
Seit Anfang Oktober 2020 verdoppelt sich die tägliche Zahl der positiven SARS-CoV-2-Tests, der Spitaleinweisungen, der Einweisungen auf Intensivstationen sowie der Todesfälle etwa wöchentlich. Gemäss den Vorhersagen vom 29. Oktober erwarten wir infolgedessen, dass die kritischen Grenzen unseres Gesundheitssystems zwischen dem 8. und 18. November erreicht werden. Im Folgenden gehen wir auf die Kapazitätsgrenzen von Krankenhausstationen und Intensivstationen auf der Grundlage der verfügbaren Daten ein.
Krankenhausbetten: Wie aus dem Informations- und Einsatz-System (IES) des Koordinierten Sanitätsdienstes hervorgeht, stehen in der Schweiz über 24’300 Spitalbetten zur Verfügung, wovon derzeit rund 6’000 Betten frei sind. Sollte die Zahl der Spitaleinweisungen weiterhin steigen, wie es heute der Fall ist, dürften die Kapazitätsgrenzen bald erreicht werden.
Betten auf der Intensivstation (ICU): Abbildung 1 zeigt die aktuelle Prognose der Anzahl der zu
belegenden Intensivbetten sowie die Zeit bis zum Erreichen der Kapazitätsgrenzen.
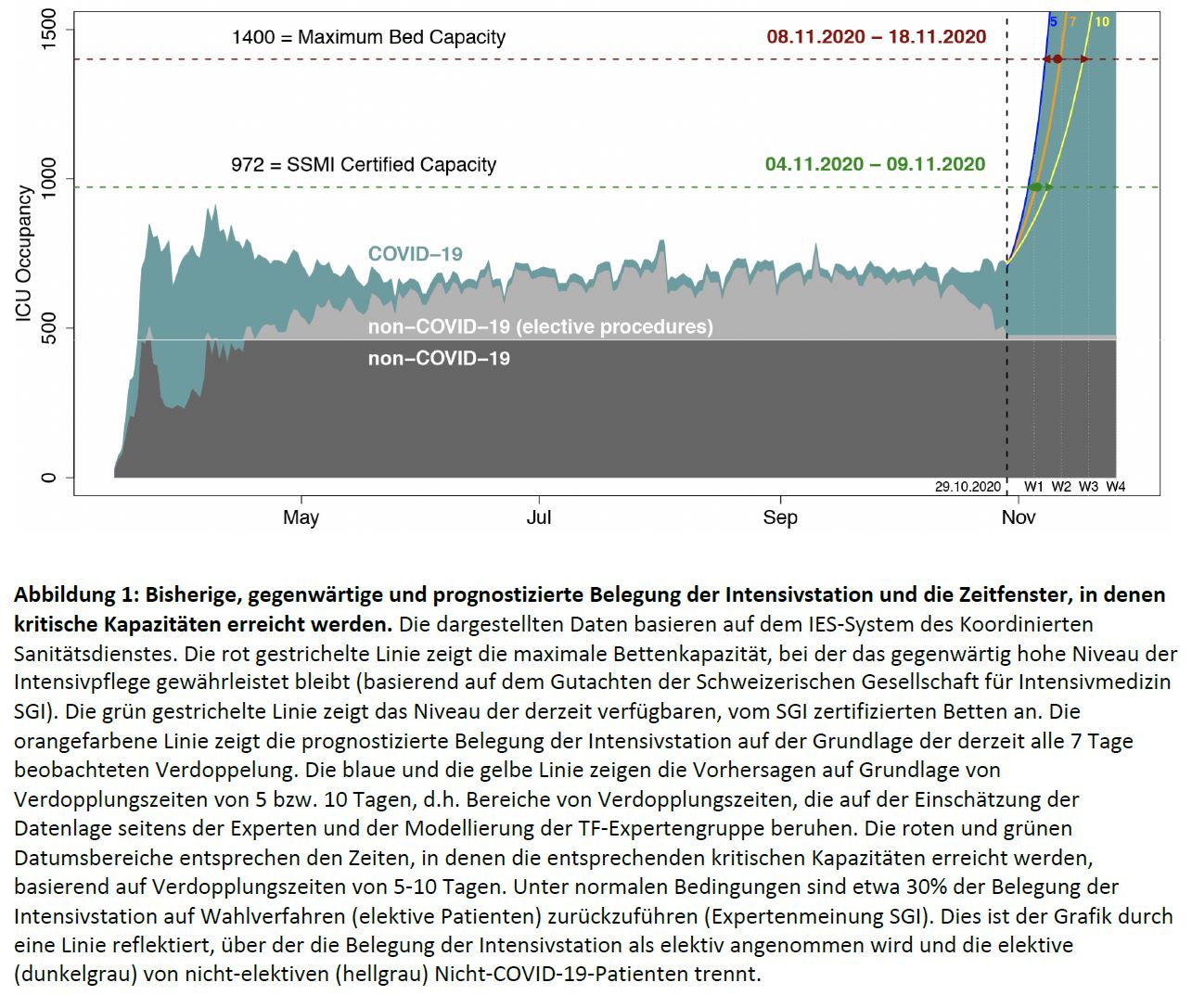
Gemäss den Prognosen vom 29. Oktober besteht daher ein hohes Risiko, dass die Schweiz zwischen dem 8. und 18. November die Kapazität der Krankenhaus- und Intensivbetten erreichen und dann überschreiten wird. Eine solche Situation würde die Versorgung sowohl von COVID-19- als auch von Nicht-COVID-19-Patienten beeinträchtigen. Wie weiter unten erörtert, erwarten wir zwar, dass die im Oktober 2020 auf kantonaler und Bundesebene getroffenen Massnahmen die Situation verbessern werden, aber es besteht eine beträchtliche Wahrscheinlichkeit, dass sich ihre Wirkung erst dann zeigt, wenn die Grenzen des Gesundheitssystems erreicht oder überschritten
sind.
Auch wenn das Risiko des Erreichens und Überschreitens der Grenzen des Gesundheitssystems unmittelbar bevorsteht, bleibt es selbstverständlich äusserst wichtig, das Ausmass und die Dauer dieser Kapazitätsüberschreitung zu reduzieren. Eine solche Verringerung bedeutet, dass weniger Patienten sich in einer Situation wiederfinden, in der die Standardversorgung nicht aufrechterhalten werden kann.
Es ist wichtig festzuhalten, dass sich diese Situation – eine Überlastung der Kapazitäten des Gesundheitssystems – grundsätzlich nur gelöst werden kann, indem die Übertragung von SARSCoV-2 stark reduziert und damit die Zahl der COVID-19-Patienten verringert wird. Eine Erhöhung der Kapazität des Gesundheitssystems kann die Situation kurzfristig entschärfen, bietet aber keine nachhaltige Lösung. Denn ohne die Ausbreitung von SARS-CoV-2 zu stoppen, würde jede Kapazitätssteigerung rasch durch einen Anstieg der Fallzahlen ausgeschöpft. Wäre es beispielsweise möglich, die Bettenkapazität auf der Intensivstation um 200 voll ausgerüstete Betten aufzustocken, dann würde dies – bei einer Verdoppelungszeit von einer Woche – den Zeitpunkt, an dem die Kapazitätsgrenzen erreicht sind, um weniger als zwei Tage verzögern.
2. Was ist zu tun, damit die Massnahmen greifen?
Im Oktober 2020 wurde eine Reihe von nationalen und kantonalen Massnahmen ergriffen. Ziel dieser Massnahmen ist es, den oben beschriebenen Trend umzukehren und eine Reduktion der Fallzahlen, der Spitaleinweisungen sowie der Todesfälle zu erreichen. Hier gehen wir auf die Faktoren, die die Wirksamkeit dieser Massnahmen bestimmen, ein.
Die Hauptbestimmungsfaktoren für eine hohe Wirksamkeit des ergriffenen Massnahmenpakets
sind sowohl der Zeitpunkt, als auch:
- die Einhaltung durch alle Akteure sowie durch die Anbieter von Gesundheits- und Sozialdiensten
- die Befolgung der Massnahmen durch die Bevölkerung, Entscheidungsträger und aller Akteure, im Namen der Solidarität und der gemeinsamen Verantwortung.
In einer Situation, in der die Massnahmen darauf abzielen, das Gesundheitssystem zu schützen, ist dies besonders wichtig, denn nur so können die Wirtschaft, das soziale Leben, die Freiheit und der Zugang zu Bildung gleichzeitig geschützt werden.
Folglich muss die Umsetzung der Massnahmen von der gesamten Bevölkerung gut verstanden werden. Eine klare Kommunikation ist entscheidend. Die Kommunikation sollte von allgemeinen bis zielgerichteten Botschaften reichen, sich auf verschiedene Ziel- und Risikogruppen konzentrieren und gleichzeitig die soziale, kulturelle und wirtschaftliche Vielfalt unseres Landes respektieren. Grosse Kommunikationsanstrengungen müssen rasch, aber mit einer langfristigen Perspektive unternommen werden. Die Schlüsselbotschaften sollten darauf abzielen, (i) Verständnis für die Massnahmen zu schaffen oder zu vermitteln, (ii) sehr praktische Hinweise darauf zu geben, wie Einzelpersonen, Familien, Teams oder Unternehmen innerhalb der Grenzen der verordneten Massnahmen weiterhin soziale und wirtschaftliche Aktivitäten aufrechterhalten und pflegen können, und so (iii) die Betonung darauf legen, wie eine gewissen Normalität gewahrt bleiben kann. Die Einhaltung und Befolgung von Massnahmen ist immer dann höher, wenn auch positive Aussichten gegeben sind. Angst hat kurzlebige und meist negative Auswirkungen auf Einhalten und Befolgen von Massnahmen, wie zahlreiche Studien im Gesundheitswesen und in den Sozialwissenschaften zeigen.
Es sollten Umfragen, Erhebungen und Beobachtungen mit unterschiedlichen Methoden beantragt werden, um das Verhalten der Bevölkerung nahezu in Echtzeit zu verstehen. Solche Informationen sollten zur Verfeinerung und Verbesserung der gesamten Antwortstrategie im Hinblick auf die Akzeptanz von Massnahmen und empfohlenen Verhaltensweisen verwendet werden, aber auch, um die der Art und Weise anpassen zu können, wie sie jeder Interessengruppe kommuniziert werden. Es ist beispielsweise denkbar, dass eine Massnahme akzeptiert wird, aber die Menschen nicht genau wissen, was sie tun sollen oder wie sie sich daran halten sollen (was eine Änderung der Kommunikationstrategie oder der Durchführung von Kommunikationskampagnen erforderlich macht). Genauso ist es möglich, dass eine Massnahme, obwohl gut kommuniziert, nicht akzeptiert wird. In diesem Fall muss sie möglicherweise klarer begründet oder verfeinert werden, um den Rückhalt der Bevölkerung zu erreichen. Diese Anpassung der Kommunikation muss während der gesamten Dauer der Pandemie ein fortlaufender Prozess sein, insbesondere wenn die Menschen der Situation überdrüssig werden oder den direkten Nutzen von angeordneten Massnahmen nicht erkennen.
3. Welche Vorbereitungen und Massnahmen sind im Gesundheitssystem erforderlich?
Eine ganze Reihe von Vorbereitungen und Massnahmen, die für das Gesundheitssystem von entscheidender Bedeutung sind, sprengen den Rahmen der Task Force. In diesem Abschnitt heben wir Aspekte hervor, die sich an der Schnittstelle der Implementierungswissenschaft und der konkreten Umsetzung befinden. Dazu gehören u.a. die Vorausplanung der Pflege, die Triage der Patienten, der Umgang mit den langfristigen Auswirkungen von COVID-19, die Unterstützung des Gesundheitspersonals und anderen wichtigen Arbeitskräften, von Familien, sowie von Personen mit nicht-COVID-19-bezogenen Gesundheitsproblemen.
Die Pflegevorausplanung sollte während der gesamten Primärversorgung weithin verfügbar sein und bedarf der Unterstützung. Sie ist ein wesentlicher Bestandteil der Achtung des Rechts der Patienten auf Selbstbestimmung und verbessert die Versorgung, indem die Patienten an ihrem Gesundheitsmanagement beteiligt werden. In der gegenwärtigen Lage, in der das Risiko, eine schwere Krankheit zu entwickeln, durch die Möglichkeit einer COVID19-Infektion erhöht wird, ist die Förderung von Möglichkeiten, die Wünsche der Patienten zu respektieren, besonders wichtig. Es gilt zudem zu vermeiden, Patienten Intensivtherapien aufzudrängen, wenn sie solche nicht wünschen. Dies ist auch für ein angemessenes Management der Intensivpflege-Ressourcen wichtig; aus diesem Grund betonen die im März 2020 veröffentlichten SAMW-SGI-Richtlinien zur „Triage für Intensivtherapie bei Ressourcenknappheit“, wie wichtig es ist, mit Angehörigen und Pflegeteams Gespräche zu führen, damit die Wünsche der Betroffenen klar sind, wenn der Zeitpunkt gekommen ist. Viele Personen jeden Alters, die ihre Prioritäten im Falle eines schweren COVID19-Verlaufs mit ihren Angehörigen besprechen, sie in einer Patientenverfügung festhalten oder einen Stellvertreter benennen möchten, für den Fall, dass sie selber entscheidungsunfähig werden, benötigen dabei Unterstützung. Die Bereitstellung der erforderlichen Ressourcen, einschliesslich relevanter Informationen für Hausärzte und andere Gesundheitsdienstleister, die eine solche Unterstützung leisten, könnten hier sehr hilfreich sein.
Spezifische Richtlinien für die Triage von Patienten im Falle begrenzter Ressourcen auf der Intensivstation wurden in einer Gemeinschaftsarbeit von SAMW und SGI aktualisiert. Diese Richtlinien, die in den kommenden Tagen als Anhang zu den medizinisch-ethischen Richtlinien der SAMW 2013 über „Interventionen auf der Intensivstation“ veröffentlicht werden, geben Hinweise für die Aufnahme und das Management auf der Intensivstation. Es gibt keine COVID-spezifischen Richtlinien für die Triage bei der Krankenhausaufnahme oder Richtlinien für die Orientierung von Pflegeheimbewohnern. In diesen Fällen sind die Referenzdokumente die
allgemeinen medizinisch-ethischen Richtlinien der SAM.
Eine Reihe weiterer Punkte wird in naher Zukunft von Bedeutung sein.
- Für viele Patienten, nicht nur solche auf der Intensivstation, wird nach einer Covid-19-Erkrankung eine Rehabilitation notwendig sein. Es ist wichtig, die entsprechenden Kapazitäten aufzubauen und die Finanzierung der Rehabilitation zu klären.
- Stärkere Einbeziehung der Mitarbeiter der medizinischen Grundversorgung (Hausärzte, Krankenschwestern und Krankenpfleger, Physiotherapeuten), die mit der Mehrheit der infizierten Patienten in Kontakt stehen, welche nicht ins Krankenhaus eingeliefert werden, aber dennoch Fragen haben und unterstützt und beraten werden müssen.
- Wir erwarten in den kommenden Monaten einen steigenden Druck auf die Kapazitäten im Bereich der psychischen Gesundheitsversorgung und -förderung (einschliesslich Prävention) und der psychiatrischen Versorgung, und wir müssen entsprechende Kapazitäten aufbauen.
- Wie bereits im Frühjahr 2020 besteht die Gefahr, dass chronische Patienten und akute Nicht-COVID-Patienten aus Angst vor einer Ansteckung zu Hause bleiben. Nach der Periode im Frühjahr gab es viele Patienten mit langfristigen Verschlimmerungen chronischer Krankheiten, die monatelang nicht behandelt worden wurden, oder mit schweren Folgen von unbehandelten akuten Krankheiten. Es ist wichtig, solche Situationen in Zukunft zu vermeiden.
4. Schutz des Gesundheitssystems: Welche Parameter sind zu beachten, und welche Entscheidungen stehen an?
Die in jüngster Zeit rapide Zunahme von Infektionen und Spitaleinweisungen dürfte dazu führen, dass die Schweiz in sehr kurzer Zeit an die Grenzen ihres Gesundheitssystems stossen wird. Die im Oktober eingeleiteten Massnahmen zielen darauf ab, diesen Trend umzukehren. Dabei konzentrieren wir uns auf wissenschaftliche Aspekte, d.h. wir betrachten, wie wir den Effekt dieser Massnahmen analysieren können und wie rasch wir Hinweise für ihre Wirksamkeit erwarten können.
Die Hauptfrage ist, ob die Massnahmen in der Schweiz erfolgreich darin sind, die Zahl der neuen positiven Tests, der Spitaleinweisungen, der Einweisungen auf die Intensivstationen sowie der Todesfälle pro Tag zu reduzieren. Es gibt indirekte Indikatoren, die erste Einblicke in die Wirkung der Massnahmen auf Reisen, Mobilität, Home-Office-Aktivitäten und mehr geben können. Diese Indikatoren sind wertvoll und können potenziell fast ohne Zeitverzögerung aufzeigen, ob implementierte Massnahmen eine Wirkung entfalten. Da es sich jedoch um indirekte Massnahmen handelt, muss noch festgestellt werden, wie zuverlässig diese Indikatoren vorhersagen können, ob eine Verringerung der Fallzahlen erreicht wird. Dazu muss die Entwicklung von positiven Tests, Krankenhausaufenthalten, Einweisungen auf Intensivstationen sowie von Todesfällen verfolgt werden.
Es gibt eine zeitliche Verzögerung zwischen dem Zeitpunkt, an dem neue Massnahmen getroffen werden, und dem Zeitpunkt, an dem ihre Auswirkungen in der Bevölkerung sichtbar werden. Das liegt an der Zeit, die vergeht, bis eine infizierte Person Symptome entwickelt, getestet und möglicherweise ins Spital eingeliefert wird. Hier diskutieren wir diese Zeitverzögerungen und vergleichen sie mit der Dynamik, mit der sich die Schweiz den Kapazitätsgrenzen des Gesundheitssystems nähert.
Es gibt vier Indikatorvariablen, die routinemässig erhoben werden: (i) die tägliche Zahl der neu bestätigten Fälle und der Prozentsatz der positiven Tests, (ii) die tägliche Zahl der neu hospitalisierten Patienten, (iii) die tägliche Zahl der Patienten auf den Intensivstationen, und (iv) die tägliche Zahl der Todesfälle. Alle diese Zahlen stammen aus den obligatorischen Meldeangaben des BAG, mit Ausnahme der Patienten auf der Intensivstation, die aus dem IES-System stammen. Von diesen Zahlen ist derzeit die Zahl der Patienten auf den Intensivstationen am relevantesten, da sie derzeit am wenigsten von Meldeverzögerungen und möglichen Verzerrungen betroffen ist.
Massnahmen, die heute umgesetzt werden und somit die Übertragung heute reduzieren, werden sich in einer der oben genannten Indikatorvariablen erst mit einer erheblichen Zeitverzögerung manifestieren. Die mittleren Zeitverzögerungen sind: (i) 8 Tage von der Ansteckung bis zur Bestätigung eines Falles (genauer gesagt unter der Annahme eines Mittelwertes von fünf Tagen bis zum Einsetzen der Symptome, und eines Mittelwertes von 3 Tagen von den Symptomen bis zu einem positiven Test), (ii) 9,5 Tage von der Ansteckung bis zum Krankenhausaufenthalt, (iii) 12 Tage von der Ansteckung bis zur Intensivstation und (iv) 17 Tage von der Ansteckung bis zum Tod. Bei diesen Zeitverzögerungen handelt es sich um Schätzungen auf Grundlage der Daten aus dem obligatorischen Meldesystems des BAG. Zu diesen Zeitverzögerungen kommen Verzögerungen bei der Meldung hinzu, die insbesondere die Daten aus der obligatorischen Meldung betreffen (und weniger die Daten über Intensivpatienten aus dem IES-System). In Wirklichkeit können die Zeitverzögerungen sogar noch grösser sein, da im Frühjahr die Zeit von der Umsetzung der strengen Massnahmen vom 17. März bis zur Spitzenbelegung der Intensivstationen zwischen 2-3 Wochen lag (z.B. CHUV 22 Tage, HUG 14 Tage, Insel Bern 23 Tage).
Die Zahl der bestätigten Fälle sollte daher als erstes eine Wirkung der Massnahmen zeigen. Diese Zahl wird jedoch direkt von der Verfügbarkeit und Zugänglichkeit (welche Patienten lassen sich testen) der Tests beeinflusst; eine Zunahme der Testpositivität (der Anteil der positiven Tests pro durchgeführtem Test) kann ein Hinweis auf eine geringere Verfügbarkeit oder Zugänglichkeit sein. Eine Abnahme der täglichen Anzahl neuer positiver Fälle ist daher mit Vorsicht zu interpretieren und kann kein Hinweis darauf sein, welche Massnahmen erste Auswirkungen zeigen. Zudem weist diese Zahl aufgrund der reduzierten Tests an Wochenenden regelmässig zwischenzeitliche Abnahmen auf.
Die Zahl der Patienten, die Intensivpflege benötigen, ist derzeit am wenigsten von Verzerrungen betroffen und wird am zuverlässigsten aktualisiert (und aus dem IES-System übernommen). Darüber hinaus ist es die Zahl, die am direktesten mit der Fähigkeit zur Aufrechterhaltung der kritischen medizinischen Infrastruktur verbunden ist.
Auch die tägliche Zahl der Todesfälle leidet weniger unter Verzerrungen als die tägliche Zahl der bestätigten Fälle. Diese Zahl zeigt jedoch die längste Verzögerung bis zum Wirksamwerden von Massnahmen. Sie ist auch die niedrigste Zahl und daher am stärksten von der Stochastizität betroffen, was die Ableitung von Trends weniger zuverlässig macht.
Es ist wichtig zu beachten, dass mindestens eine Woche an Daten erforderlich ist, um eine Trendänderung zuverlässig feststellen zu können. Wenn man also bei der Beurteilung einer Trendänderung von der Anzahl der Patienten ausgeht, welche Pflege auf der Intensivstation benötigen, bedeutet dies, dass wir ab dem Tag, an dem neue Massnahmen umgesetzt werden, 12 Tage (aufgrund der Zeitverzögerung) plus 7 Tage (zur Erkennung einer Trendänderung) benötigen. Aus diesem Grund gehen wir davon aus, dass wir bestenfalls 19 Tage nach der Umsetzung der Massnahmen mit ausreichender Sicherheit beurteilen können, ob ein Trend tatsächlich erreicht wurde.
Für die am 29. Oktober auf nationaler Ebene verhängten Massnahmen erwarten wir daher, ihre Wirkung am 17. November einigermassen sicher erkennen zu können. Einzelne Kantone haben bereits zu einem früheren Zeitpunkt vergleichbare Massnahmen ergriffen. Der Kanton Wallis hat solche Massnahmen am 21. Oktober getroffen, und wir gehen davon aus, dass wir ihre Wirkung mit einiger Sicherheit um den 9. November beurteilen können.
Es ist wichtig, sich vor Augen zu halten, dass zusätzliche Massnahmen, die zu diesen Zeitpunkten ergriffen würden (z.B. am 9. oder 17. November), wiederum 12 Tage benötigen würden, bevor sich ihre Auswirkung auf die Reduktion der Zahl der Patienten auf der Intensivstation auswirken würden.
Bei der aktuellen Belegung der Intensivstation (227 Fälle gemäss Datenbankabfrage vom 28.10.2020 um 17:26 Uhr) und der aktuellen Verdoppelungszeit (7 Tage) liegt die erwartete Zahl der Patienten, die auf der Intensivstation stationär und unter Beibehaltung der derzeit hohen Qualität der Pflege behandelt werden müssen, in zwei Wochen (am 12. November) bei rund 1’450 und damit bereits über der geschätzten Bettenkapazität (1’400 Betten) (siehe Abbildung 1). Bei einer Spanne der Verdoppelungszeiten von 5-10 Tagen wird diese Grenze von 1’400 Betten auf der Intensivstation voraussichtlich zwischen dem 7. und 17. November erreicht werden. Darüber hinaus zeigt die Grafik, dass in letzter Zeit die Wahleingriffe bereits zurückgegangen sind, was darauf hinweist, dass bereits heute die Zunahme der COVID-19-Patienten auf der Intensivstation die Gesundheitsversorgung in der Schweiz beeinträchtigt.
