Download PDF
Le présent rapport de situation se concentre sur :
- la situation actuelle du système de santé en Suisse
- les facteurs qui influent sur l’adhésion et le respect des mesures actuellement en vigueur
- les préparatifs et les actions nécessaires au sein du système de santé
- la date à laquelle nous espérons savoir si les mesures visant à arrêter la propagation de l’épidémie sont efficaces.
1. Vue d’ensemble général de la situation et perspectives sur les risques d’atteindre les limites de capacité du système de santé
Depuis début octobre 2020, le nombre quotidien de tests du SARS-CoV-2 positifs, d’hospitalisations, d’admissions aux soins intensifs et de décès a doublé environ chaque semaine. En conséquence, nous prévoyons que les limites critiques de notre système de santé seront atteintes entre le 8 et le 18
novembre, sur la base des prévisions du 29 octobre. Ce document discute des limites de la capacité
des services hospitaliers et des unités de soins intensifs sur la base des données disponibles.
Lits d’hôpitaux : comme indiqué dans le Système d’information et d’intervention du Service sanitaire coordonné (SSC), il y a plus de 24’300 lits d’hôpitaux disponibles en Suisse, dont environ 6’000 lits sont actuellement libres. Les limites de la capacité pourraient être atteintes prochainement, si le nombre d’hospitalisations continuait d’augmenter au taux actuel.
Lits en unité de soins intensifs (ICU): la figure 1 montre la prévision actuelle du nombre de lits en ICU qui seront occupés, et le temps qui s’écoulera avant que les limites de la capacité ne soient atteintes.
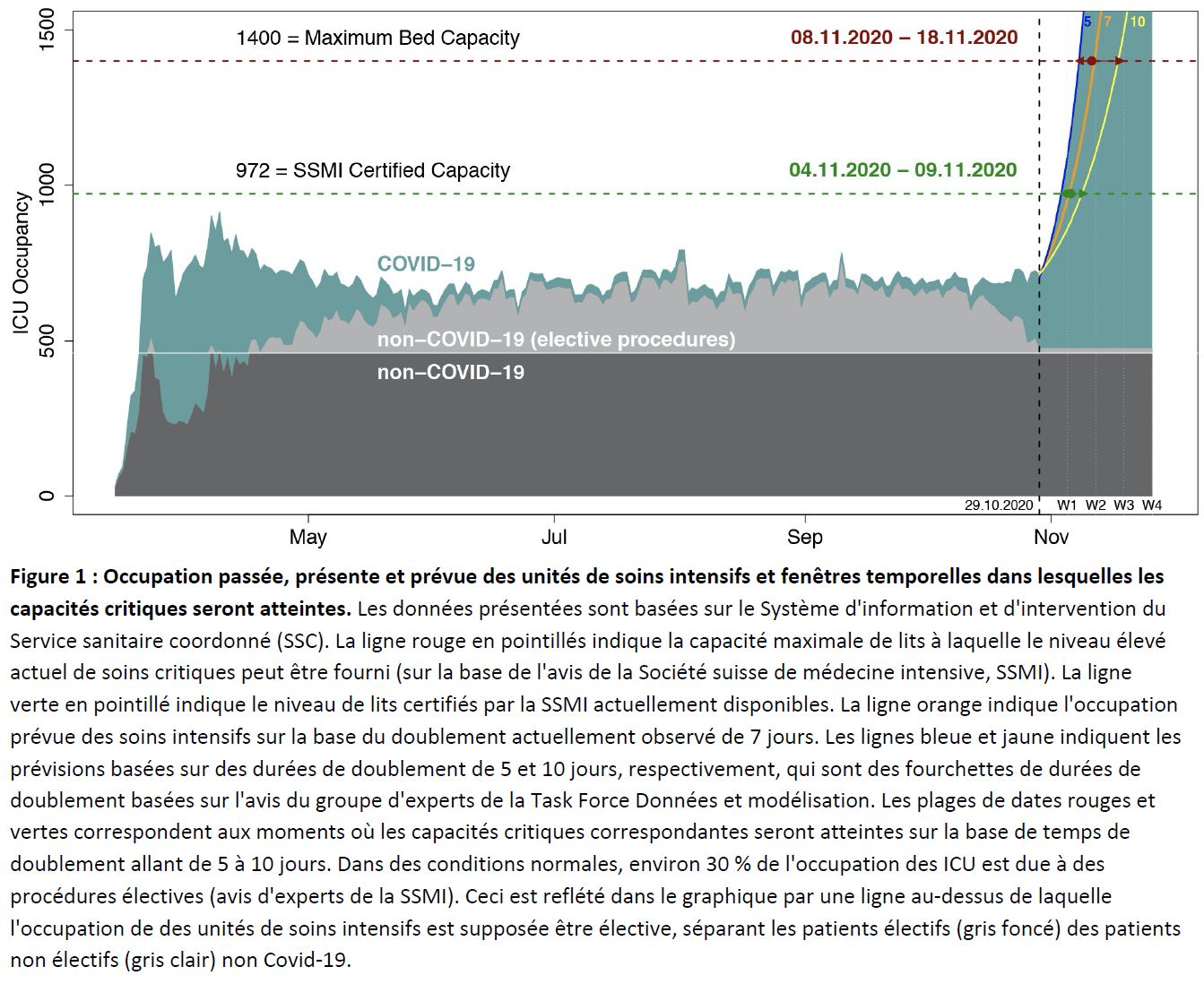
Il existe donc un risque élevé que la Suisse atteigne puis dépasse la capacité des lits d’hôpitaux et des lits en unité de soins intensifs entre le 8 et le 18 novembre, selon les prévisions du 29 octobre. Une telle situation compromettrait la prise en charge des patients Covid-19 et non Covid-19. Comme nous le verrons plus loin, si nous pensons que les mesures prises au niveau cantonal et national en octobre 2020 amélioreront la situation, il est fort probable que leur effet se manifestera après que les limites du système de santé aient été atteintes ou dépassées.
Même si le risque d’atteindre et de dépasser les limites du système de santé est imminent, il est bien sûr extrêmement important de réduire l’étendue et la durée du dépassement de capacité. Réduire l’étendue et la durée signifie que moins de patients se retrouveront dans une situation où les normes de soins ne pourront pas être maintenues.
Il est important de noter que cette situation – un débordement de la capacité du système de soins de santé – ne peut fondamentalement être résolue qu’en réduisant fortement la transmission du SARS-CoV-2 et en diminuant ainsi le nombre de patients Covid-19. L’augmentation de la capacité du système de soins de santé peut atténuer la situation à court terme, mais n’offre pas de solution durable. En effet, si la propagation du SARS-CoV-2 ne s’arrête pas, toute augmentation de la capacité sera rapidement compensée par une augmentation du nombre de cas. À titre de simple exemple: s’il était possible d’ajouter 200 lits de soins intensifs avec un personnel complet ne retarderait que de moins de deux jours le moment où les limites de la capacité seraient atteintes, en se basant sur l’actuel doublement des cas chaque semaine.
2. Que faut-il faire pour que les mesures soient efficaces?
En octobre 2020, un certain nombre de mesures nationales et cantonales ont été prises. L’objectif de ces mesures est d’inverser la tendance décrite ci-dessus et de parvenir à une réduction du nombre de cas, d’hospitalisations et de décès. Nous examinons ici les facteurs qui déterminent l’efficacité de ces mesures.
Les facteurs déterminants pour que la combinaison des mesures mises en place atteigne un degré élevé d’efficacité sont la rapidité d’exécution ainsi que
- le respect des mesures par toutes les parties prenantes et les prestataires de services sociaux et de santé
- l’adhésion de la population, des décideurs et des parties prenantes aux mesures, dans un esprit de solidarité et de responsabilité commune.
La conformité et l’adhésion sont particulièrement importantes dans une situation où les interventions visent à protéger le système de soins de santé tout en protégeant l’économie, la vie sociale, la liberté et l’accès à l’éducation.
Par conséquent, la mise en œuvre des mesures doit être bien comprise par l’ensemble de la population. Une communication claire est essentielle. La communication doit être générale ou ciblée, axée sur les différents groupes cibles ou à risque, tout en respectant la diversité sociale, culturelle et économique de notre pays. D’importants efforts de communication doivent être déployés rapidement mais dans une perspective à long terme. Les messages clés doivent viser à (i) faire comprendre les mesures, (ii) fournir des perspectives très pratiques sur la manière dont les individus, les familles, les équipes, les entreprises peuvent encore exercer et profiter des activités sociales et économiques dans les limites des mesures et (iii) fournir une perspective de normalité. Le respect et l’adhésion sont toujours renforcés lorsque des perspectives positives sont générées. Générer de la peur a des effets de courte durée et principalement négatifs sur le respect et l’adhésion, comme le montrent de nombreuses études de santé publique et de sciences sociales.
Des méthodes mixtes de sondage, d’enquête et d’observation devraient être mises en œuvre afin de suivre le comportement de la population presqu’en temps réel. Ces informations devraient être utilisées pour affiner et améliorer la stratégie de réponse globale en termes d’acceptation des mesures et des comportements recommandés ainsi que la manière dont elles sont communiquées aux différentes parties prenantes. Par exemple, une mesure peut être acceptée mais sans que les gens ne sachent comment y adhérer (il faudrait donc modifier la conception ou la prestation de la communication). Par ailleurs, une mesure peut ne pas être acceptée même si elle est bien communiquée. Dans ce cas, il peut être nécessaire de justifier plus clairement la mesure ou de l’affiner afin que les gens l’acceptent. La surveillance et l’affinement doivent être un processus continu pendant toute la durée de la pandémie, en particulier lorsque les gens se lassent de la situation ou ne voient pas les avantages directs de leurs actions.
3. Quelles sont les préparations et les actions nécessaires au sein du système de santé?
Un certain nombre de préparations et d’actions essentielles au sein du système de santé dépassent le champ d’action de la Task Force. Nous soulignons ici les aspects qui sont à l’interface de la science et de la mise en œuvre. Ils comprennent, sans s’y limiter, la planification préalable des soins, le triage des patients, la gestion des effets à long terme du Covid-19, le soutien au personnel de santé et autres travailleuses et travailleurs essentiels, aux familles, ainsi qu’à ceux qui ont des problèmes de santé non liés au Covid-19.
La planification préalable des soins devrait être largement disponible tout au long des soins primaires et nécessite un soutien. Il s’agit d’un élément essentiel pour respecter le droit des patientes et patients à l’autodétermination et qui améliore les soins grâce à la participation des patients à la gestion de leur santé. À l’heure actuelle, alors que le risque de développer une maladie grave est accru par la possibilité de contracter le Covid-19, il est particulièrement important de promouvoir cette possibilité pour respecter les souhaits des patients, et aussi pour éviter d’imposer des thérapies intensives à ceux qui ne le souhaitent pas. Cela est également important pour une gestion appropriée des ressources de soins intensifs ; c’est pourquoi les lignes directrices l’ASSM-SSMI «Pandémie Covid-19: Triage des traitements de soins intensifs en cas de pénurie des ressources» publiées en mars 2020 soulignent également l’importance de discuter des souhaits de fin de vie avec les proches et les équipes de soins, afin que le moment venu, les souhaits soient connus. Un soutien peut être nécessaire pour les personnes de tout âge qui souhaitent discuter avec leur famille de leurs priorités en cas d’une maladie de Covid-19 grave, exprimer ces priorités dans une directive anticipée et nommer un mandataire au cas où elles deviendraient incapables de prendre des décisions. La fourniture aux médecins de premier recours et aux autres prestataires de soins de santé qui apportent ce soutien des ressources nécessaires, y compris des informations pertinentes, faciliterait cette démarche.
Des lignes directrices spécifiques pour le triage des patients en cas de ressources limitées en soins intensifs ont été mises à jour dans le cadre d’un travail de collaboration entre l’ASSM et la SSMI. Ces lignes directrices, qui seront publiées dans les prochains jours, fournissent des indications pour l’admission aux soins intensifs et la gestion de ceux-ci, en annexe des lignes directrices médico-éthiques «Mesures de soins intensifs» de l’ASSM publiées en 2013. Il n’existe pas de lignes directrices spécifiques au Covid-19 pour le triage lors de l’admission à l’hôpital, ni de lignes directrices pour l’orientation des résidents des maisons de retraite. Dans ces cas, les lignes directrices médico-éthiques générales de l’ASSM constituent les documents de référence.
Un certain nombre de points supplémentaires seront importants dans un avenir proche.
- La rééducation sera nécessaire pour de nombreux patients après le Covid-19, et pas seulement pour les patients des unités de soins intensifs. Il est important de renforcer les capacités de réadaptation et de clarifier le financement de la réadaptation.
- Une implication plus importante du personnel soignant (médecins de premier recours, infirmières, physiothérapeutes) en contact avec la majorité des patients infectés qui ne sont pas hospitalisés mais qui ont néanmoins des questions et le besoin d’être rassurés et conseillés.
- Nous nous attendons à une pression sur les capacités de soins de santé mentale et de sa promotion (y compris la prévention) ainsi que des soins psychiatriques dans les mois à venir, et nous devons renforcer les capacités.
- Comme cela s’est produit au printemps 2020, il existe un danger que les patients chroniques et aigus (en dehors du Covid-19) ne restent chez eux par peur d’être infectés. Après la période du printemps, il y a eu de nombreux patients souffrant d’exacerbations à long terme de maladies chroniques qui n’ont pas été prises en charge pendant des mois, ou de conséquences graves de maladies aiguës qui n’ont pas été traitées. Il est important d’éviter cette situation à l’avenir.
4. Protection du système de santé : quels sont les paramètres à respecter et quelles sont les décisions à prendre?
La rapide augmentation récente des infections et des hospitalisations devrait conduire la Suisse à atteindre les limites de son système de santé dans un délai très court. Les mesures qui ont été mises en place en octobre visent à inverser cette tendance. Nous nous concentrons ici sur les aspects scientifiques, c’est-à-dire comment nous pouvons analyser si ces mesures sont efficaces, et discuter de la rapidité avec laquelle nous pouvons nous attendre à voir des indices de leur efficacité.
La principale question est de savoir si les mesures prises en Suisse permettent de réduire le nombre de nouveaux tests positifs, d’hospitalisations, d’admissions aux soins intensifs et de décès par jour. Il existe des indicateurs indirects qui peuvent donner un premier aperçu de l’effet des mesures sur les déplacements, la mobilité, l’activité en home office, etc. Ces indicateurs sont précieux et peuvent potentiellement révéler presque sans délai si les mesures mises en œuvre ont un effet. Cependant, comme ces mesures sont indirectes, il reste à établir si ces indicateurs peuvent prédire de manière fiable si une réduction du nombre de cas sera atteinte. Pour ce faire, il convient de suivre l’évolution des tests positifs, des hospitalisations, des admissions aux soins intensifs et des décès
Il y a des délais entre le moment où les nouvelles mesures sont imposées et celui où leurs effets sont visibles dans la population. Cela s’explique par le temps qui s’écoule entre le moment où une personne est infectée et celui où elle développe des symptômes, se fait dépister et est éventuellement admise à l’hôpital. Ici, nous discutons de ces délais et les comparons à la dynamique avec la laquelle la Suisse s’approche des limites de capacité du système de soins de santé.
Quatre variables sont régulièrement collectées : (i) le nombre quotidien de nouveaux cas confirmés et le pourcentage de tests positifs, (ii) le nombre quotidien de patients nouvellement hospitalisés, (iii) le nombre quotidien de patients en soins intensifs et (iv) le nombre quotidien de décès. Tous ces chiffres sont tirés des données de notification obligatoire de l’OFSP, à l’exception des patients en soins intensifs, qui sont tirés du système SSC. Parmi ces chiffres, le plus pertinent est actuellement le nombre de patients en soins intensifs, car ce nombre est actuellement le moins affecté par les retards de notification et les biais potentiels.
Les mesures mises en œuvre aujourd’hui qui réduisent la transmission ne se manifesteront dans l’une ou l’autre des variables indicatrices ci-dessus qu’avec un retard important. Les délais moyens sont les suivants : (i) 8 jours entre une infection et la confirmation d’un cas (en assumant une moyenne de 5 jours jusqu’à l’apparition des symptômes et une moyenne de 3 jours entre les symptômes et un test positif), (ii) 9,5 jours entre une infection et une hospitalisation, (iii) 12 jours entre une infection et une admission aux soins intensifs et (iv) 17 jours entre une infection et le décès. Ces délais sont des estimations basées sur les données des notifications obligatoires de l’OFSP. À ces délais s’ajoutent les retards de déclaration qui affectent notamment les données de la notification obligatoire (et moins les données sur les patients au soins intensifs provenant du système SSC). En réalité, les délais peuvent être encore plus longs, car au printemps, le délai entre la mise en œuvre de mesures énergiques le 17 mars et le pic d’occupation dans les ICU a été de 2 à 3 semaines (par exemple 22 jours au CHUV, 14 jours aux HUG jours, 23 jours à l’Inselspital).
Le nombre de cas confirmés devrait donc d’abord révéler un effet des mesures. Cependant, ce nombre est directement affecté par la disponibilité et l’accessibilité des tests (quels patients se font tester) ; une augmentation de la positivité des tests (la fraction de test positif par test effectué) peut être indicative d’une disponibilité ou d’une accessibilité réduite. Une diminution du nombre quotidien de nouveaux cas positifs doit donc être interprétée avec prudence et peut ne pas être indicative des mesures montrant leurs premiers effets. De plus, ce nombre montre régulièrement des diminutions intermittentes dues à la réduction des tests le week-end.
Le nombre de cas hospitalisés est moins affecté par les biais (tels que le nombre de tests effectués), mais il y a actuellement des retards importants dans la déclaration de l’hospitalisation (cela été confirmé lors d’une réunion entre la Task Force et le l’OFSP le 27 octobre 2020). Par conséquent, une diminution des hospitalisations vers la période la plus récente ne peut être considérée comme un signe de ralentissement de la propagation de l’épidémie.
Le nombre de patients nécessitant des soins intensifs est actuellement le moins affecté par les biais et est mis à jour de la manière la plus fiable (et tiré du système SSC). De plus, c’est le nombre qui est le plus directement lié à la capacité de maintenir une infrastructure médicale critique.
Le nombre quotidien de décès souffre également moins de biais que le nombre quotidien de cas confirmés. Toutefois, ce nombre connaît le délai le plus long avant que les mesures ne montrent leur effet. C’est aussi le nombre le plus faible, et donc le plus affecté par la stochasticité, ce qui rend moins fiable la déduction de tendances.
Il est important de noter qu’au moins une semaine de données est nécessaire pour permettre la détection fiable d’un changement de tendance. Par conséquent, baser l’évaluation d’un changement de tendance sur le nombre de patients nécessitant des soins intensifs implique que nous avons besoin de 12 jours de délai à partir du jour où les nouvelles mesures sont mises en œuvre plus de 7 jours pour détecter un changement de tendance. Pour cette raison, nous espérons pouvoir évaluer si une tendance a été atteinte avec suffisamment de certitude au mieux 19 jours seulement après la mise en œuvre des mesures.
Pour les mesures imposées au niveau national le 29 octobre, nous nous attendons donc à connaître leur effet avec un certain degré de certitude le 17 novembre. Certains cantons ont pris à une date antérieure des mesures comparables aux mesures nationales imposées le 29 octobre. Le canton du Valais a pris de telles mesures le 21 octobre, et nous nous attendons à pouvoir évaluer leur effet avec une certaine précision vers le 9 novembre.
Il est important de garder à l’esprit que, si des mesures supplémentaires sont prises à ces moments-là (par exemple le 9 ou le 17 novembre), il faudra à nouveau 12 jours pour que ces mesures commencent à avoir un effet en termes de réduction des hospitalisations en soins intensifs.
Avec l’occupation actuelle des soins intensifs (227 cas selon une interrogation de la base de données le 28.10.2020 à 17:26) et le temps de doublement actuel (7 jours), le nombre prévu de patients nécessitant une hospitalisation en ICU est d’environ 1450 en deux semaines (le 12 novembre) et donc déjà supérieur à la capacité estimée de lits (1400 lits) à laquelle la haute qualité actuelle des soins en ICU peut être maintenue (voir figure 1). Avec une fourchette de temps de doublement de 5 à 10 jours, cette limite de 1400 lits de l’ICU devrait être atteinte entre le 7 et le 17 novembre. En outre, le graphique montre que ces derniers temps, les procédures électives ont déjà diminué, ce qui montre qu’à l’heure actuelle, l’augmentation du nombre de patients dans les ICU Covid-19 affecte déjà les soins de santé en Suisse.
